 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
Псориаз является частым заболеванием,
В развитии псориаза важное значение имеют наследственная предрасположенность,
Описан ряд генов (PSORS),
К числу провоцирующих факторов относят психоэмоциональное
перенапряжение,
Псориаз нередко сочетается с системными заболеваниями,
- L40.0 Псориаз обыкновенный (вульгарный,
бляшечный) - L40.1 Генерализованный пустулезный псориаз
- L40.2 Акродерматит стойкий Аллопо
- L40.3 Пустулез ладонный и подошвенный
- L40.4 Псориаз каплевидный
- L40.5+ Псориаз артропатический (M07.0-M07.3*,
M09.0*) - L40.8 Другой псориаз
- Сгибательный инверсный псориаз
- Себорейный псориаз
- Экссудативный псориаз
- Псориатическая эритродермия
Течение псориаза
Течение псориаза отличается хронически-рецидивирующим характером. Обострения и рецидивы заболевания возникают чаще в осеннее и зимнее время (зимняя форма),
- Для прогрессирующей стадии характерно появление папул на месте травм,
расчесов (феномен Кебнера). Вновь появляющиеся высыпания мелкие , но в результате периферического роста они в зависимости от остроты болезни постепенно или довольно быстро сливаются в бляшки различной формы (располагающиеся обычно симметрично, реже на одной стороне в виде линий. - В стационарной стадии интенсивный периферический рост высыпаний прекращается,
границы очагов поражения становятся более резкими. При длительном существовании бляшек, обычно ограниченных, может произойти их значительное утолщение (psoriasis inveterata), иногда с папилломатозными и бородавчатыми разрастаниями. Сыпь может располагаться на любом участке тела, но наиболее часто первоначальные элементы появляются на разгибательных-поверхностях крупных суставов и на волосистой части головы - Период разрешения (регрессивный). Происходит разрешение бляшек в виде их постепенного уплощения,
уменьшения шелушения и частичного или полного исчезновения (спонтанного или под влиянием лечения). На месте разрешившихся бляшек могут образовываться депигментированные, реже гиперпигментирован- ные пятна. Вокруг разрешающихся папул возможно появление псевдоатрофического ободка Воронова.
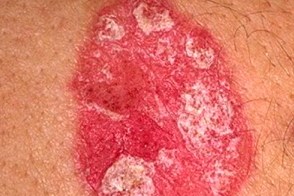
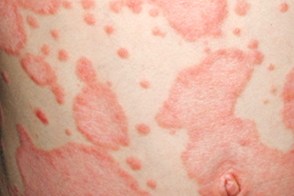
Вульгарный (обыкновенный) псориаз
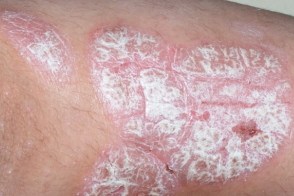 Характеризуется появлением на коже папулезных элементов розово-красного цвета счеткими границами, Характеризуется появлением на коже папулезных элементов розово-красного цвета счеткими границами,Высыпания характеризуются наличием псориатической триады, |
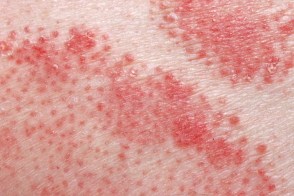
Экссудативный псориаз
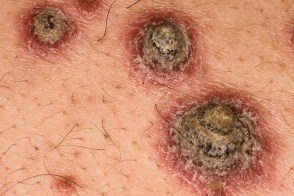 Экссудативный псориаз характеризуется выраженной серозной экссудацией бляшек, Экссудативный псориаз характеризуется выраженной серозной экссудацией бляшек,
В некоторых случаях чешуйко-корки, |
Себорейный псориаз (себопсориаз)
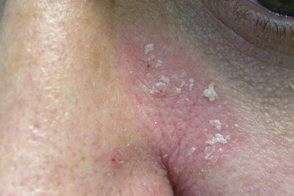 При локализации высыпаний только на себорейных участках кожи (волосистая часть головы, При локализации высыпаний только на себорейных участках кожи (волосистая часть головы,
При себорейном псориазе чешуйки обычно имеют желтоватый оттенок, |
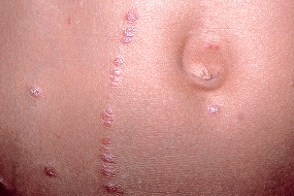
Каплевидный псориаз
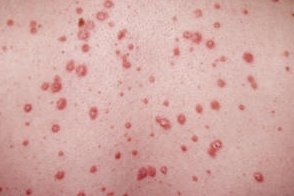 Каплевидный псориаз является острой формой заболевания, Каплевидный псориаз является острой формой заболевания,
Часто возникает в детском или подростковом возрасте и развивается после перенесенных инфекционных заболеваний
стрептококковой этиологии.Составляет 1, |
Фолликулярный псориаз
 При фолликулярном псориазе первоначальные элементы возникают в устьях волосяных фолликулов в виде полушаровидных папул, При фолликулярном псориазе первоначальные элементы возникают в устьях волосяных фолликулов в виде полушаровидных папул,
Разновидностью этой формы является шиповидный фолликулярный псориаз, |
Пемфигоидный (буллезный) псориаз
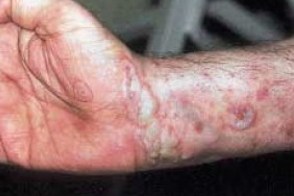 Пузыри развиваются в зоне псориатических бляшек или в непосредственной близости к ним. Следует учитывать возможное провоцирующее действие различных лекарственных средств, Пузыри развиваются в зоне псориатических бляшек или в непосредственной близости к ним. Следует учитывать возможное провоцирующее действие различных лекарственных средств, |
Веррукозный псориаз
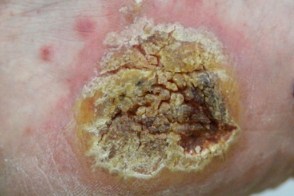 Известен также как гипертрофический псориаз.Характеризуется разрастанием бородавчатых вегетаций на поверхности типичных псориатических бляшек Известен также как гипертрофический псориаз.Характеризуется разрастанием бородавчатых вегетаций на поверхности типичных псориатических бляшек
|
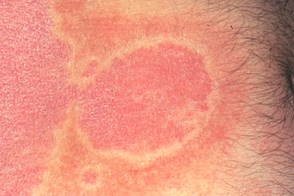
Кольцевидный псориаз
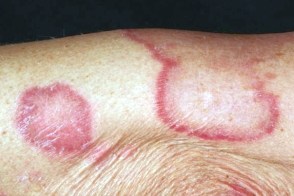 Известен также как псориаз, Известен также как псориаз, |
Линейный псориаз
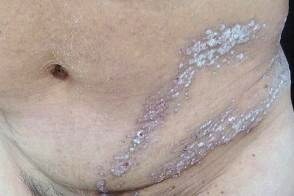 Известен также как блашкоидный псориаз.Характеризуется линейным расположением элементов сыпи по линиям Блашко.Следует отличать от высыпаний псраиаз, Известен также как блашкоидный псориаз.Характеризуется линейным расположением элементов сыпи по линиям Блашко.Следует отличать от высыпаний псраиаз, |
Инверсный псориаз
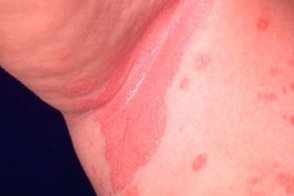 Известен также как интетригинозный и псориаз складок.Характеризуется гладкими, Известен также как интетригинозный и псориаз складок.Характеризуется гладкими,
В межпальцевых складках, |
Псориаз волосистой части головы
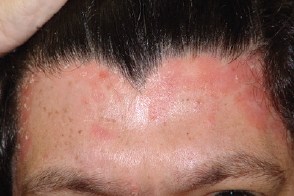 Псориаз волосистой части головы чаще всего протекает в форме так называемой «псориатической короны», Псориаз волосистой части головы чаще всего протекает в форме так называемой «псориатической короны»,Иногда на волосистой части головы появляются сплошные бляшки или дискретные папулы, |
Генитальный псориаз
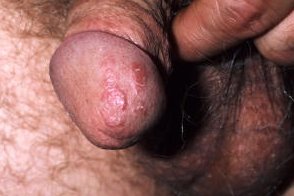 Характеризуется высыпанием одиночных или нескольких гладких или малошелушащихся папул красного цвета с четкими границами в области головки полового члена, Характеризуется высыпанием одиночных или нескольких гладких или малошелушащихся папул красного цвета с четкими границами в области головки полового члена, |
Пеленочный псориаз
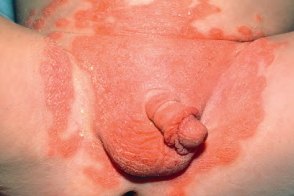 Высыпания при пеленочном псориазе располагаются преимущественно в области промежности и на прилегающих участках кожи в виде резко очерченных, Высыпания при пеленочном псориазе располагаются преимущественно в области промежности и на прилегающих участках кожи в виде резко очерченных, |
Псориаз ладоней и подошв
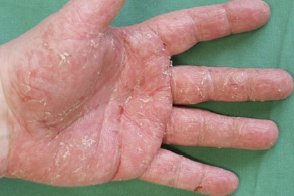 Проявляется в виде симметричных очагов гиперкератоза, Проявляется в виде симметричных очагов гиперкератоза, |
Псориаз слизистой рта
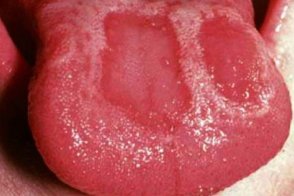 Поражение слизистой оболочки полости рта (щеки, Поражение слизистой оболочки полости рта (щеки, |
Псориаз ногтей
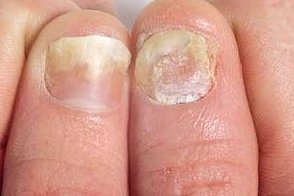 При псориазе очень часто поражаются ногти, При псориазе очень часто поражаются ногти, |
Пустулезный псориаз
Проявляется в виде генерализованных или ограниченных высыпаний,
Генерализованный псориаз Цумбуша
 Протекает тяжело, Протекает тяжело,Часто отмечаются дистрофические изменения ногтей, |
Акродерматит стойкий гнойный Аллопо
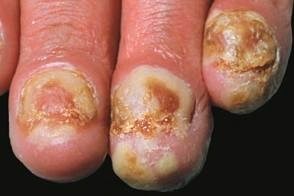 Многие исследователи считают его самостоятельным заболеванием. Провоцирующими факторами могут быть травматизация, Многие исследователи считают его самостоятельным заболеванием. Провоцирующими факторами могут быть травматизация,На коже дистальных фаланг пальцев кистей и стоп, Пустулы вскрываются с образованием болезненных эрозивных поверхностей или покрываются гнойными корками, Постепенно на месте длительно существовавших очагов развиваются атрофия кожи и склеродермоподобные изменения, |
Пустулезный псориаз ладоней и подошв Барбера
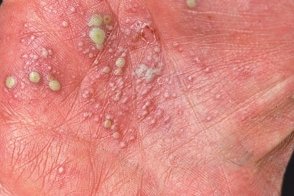 Встречается чаще, Встречается чаще, |
Псориатическая эритродермия
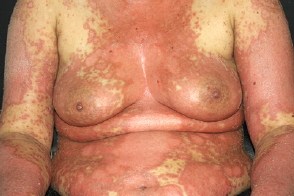 Чаще возникает в результате обострения уже существующего вульгарного псориаза под влиянием раздражающих факторов или нерационального лечения (прием ванн впрогрессирующей стадии, Чаще возникает в результате обострения уже существующего вульгарного псориаза под влиянием раздражающих факторов или нерационального лечения (прием ванн впрогрессирующей стадии, Больных беспокоит зуд, |
Псориатический артрит
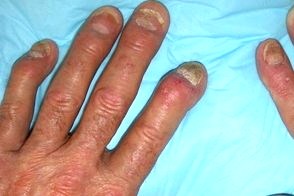 Поражение суставов может развиваться одновременно с псориатическими высыпаниями на коже или предшествовать им. В дальнейшем может наблюдаться синхронность в развитии обострений псориатического артрита и поражения кожи.Суставной процесс сопровождается покраснением кожи над пораженными суставами, Поражение суставов может развиваться одновременно с псориатическими высыпаниями на коже или предшествовать им. В дальнейшем может наблюдаться синхронность в развитии обострений псориатического артрита и поражения кожи.Суставной процесс сопровождается покраснением кожи над пораженными суставами, |
Диагноз псориаза устанавливают на основании клинической картины заболевания,
Дерматологические симптомы псориаза
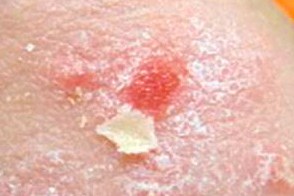
Псориатическая триада
- Симптом «стеаринового пятна» - при граттаже высыпаний они становятся интенсивно-белыми,
что обусловлено паракератозом и гиперкератозом. - Симптом «терминальной пленки» - при снятии чешуек с псориатических папул появляется блестящая красная поверхность за счет акантоза.
- Феномен Ауспитца - при осторожном поскабливании псориатических элементов после феномена «стеаринового пятна»,
терминальной пленки появляется точечное кровотечение, обусловленное папилломатозом.
Симптомы прогресса (регресса)
- Феномен Кебнера - признак псориаза: появление свежих высыпаний на месте раздражения кожи в стадии прогрессирования болезни
- Симптом Пильнова - ободок эритемы по периферии псориатических папул,
не покрытых в этих участках чешуйками; характерен для прогрессирования псориаза. - Симптом Воронова (псевдоатрофический ободок Воронова) - признак псориаза в стадии регрессирования: вокруг папул обнаруживается блестящее светлое кольцо слегка морщинистой кожи.
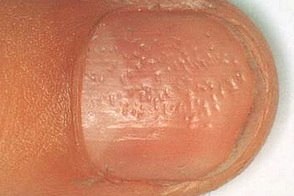
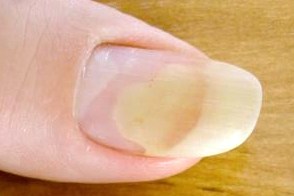
Поражение ногтей
- Симптом «наперстка» - появление на ногтевой пластинке точечных углублений,
иногда расположенных рядами. - Симптом «масляного пятна» - появление в центре ногтевой пластинки очага желтого цвета.
 |
 |
 |
| стеариновое пятно | терминальная пленка |
феномен Ауспитца |
 |
 |
 |
|
феномен Кебнера |
симптом Пильнова |
симптом Воронова |
 |
 |
|
| наперсток | масляное пятно |
Гистологическое исследование
В ряде случаев для подтверждения диагноза проводят гистологическое исследование биоптата пораженной кожи.Морфологические изменения характеризуются выраженным акантозом эпидермиса с характерным колбообразным расширением эпидермальных выростов книзу и истончением эпидермиса над верхушками вытянутых сосочков дермы,
Дерматоскопия
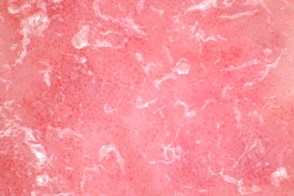 Равномерно распределенные точечные сосуды в виде красных точек на светло-красном фоне, Равномерно распределенные точечные сосуды в виде красных точек на светло-красном фоне, |
Обыкновенный псориаз
- От папулезного сифилиса псориаз отличается более яркой окраской папул (при сифилисе темно-красного цвета),
их поверхностным расположением (при сифилисе более плотные вследствие большей инфильтрации), обильным шелушением (для сифилиса характерно шелушение по периферии элементов в виде так называемого воротничка Биетта), склонностью к периферическому росту и слиянию в бляшки (при сифилисе папулы обычно более или менее одинаковой величины, за исключением располагающихся в складках), наличием трех характерных псориатических феноменов, отсутствием увеличения периферических лимфатических узлов и других проявлений сифилиса, в том числе положительных серологических реакций. - Дифференциация от красного плоского лишая обычно не представляет затруднений: наличие при красном плоском лишае изолированных блестящих полигональных папулезных элементов с пупкообразным вдавлением в центре,
характерного сиреневатого цвета, со слабо выраженным шелушением, частое поражение слизистых оболочек, предпочтительная локализация на сгибательных поверхностях конечностей, в области живота, отрицательные феномены псориаза — на основании этих признаков в большинстве случаев удается установить правильный диагноз, не прибегая к гистологическому исследованию. - Псориазиформные очаги наблюдаются и при болезни Рейтера,
но основными симптомами ее все же являются негонококковый уретрит, поражение глаз и суставов. При болезни Рейтера значительно чаще, чем при псориазе, даже протекающем с поражением суставов, встречаются HLA-B27, в отделяемом из уретры и конъюнктивы (а иногда и в синовиальной жидкости) обнаруживают хламидии. Поражения кожи при болезни Рейтера встречаются примерно с такой же частотой, как заболевания суставов при псориазе. Хотя они могут быть распространенными, но располагаются преимущественно на подошвах , головке полового члена и в полости рта (чаще на небе). Обычно через несколько недель после развития уретрита появляются мелкие пятнисто-папулезные высыпания красновато-коричневатого цвета с отчетливой тенденцией к экссудации и пустулизации. Высыпания склонны к периферическому росту с образованием резко очерченных полициклических очагов поражения, покрытых экссудативными чешуйками или чешуйко- корочками. На головке полового члена шелушение может быть незначительным. Высыпания менее стойкие, чем псориатические, и в отличие от экссудативных, а тем более пустулезных проявлений псориаза не вызывают выраженных субъективных расстройств. Гистологической особенностью поражений кожи при болезни Рейтера является преобладание гиперкератоза над паракератозом. - Крупнобляшечный парапсориаз
- Дерматомиозит
- Может быть мышечная слабость
- Кожные проявления: сыпь красного или лилового цвета на веках и папулы Готтрона (шелушащиеся красные папулы над межфаланговыми суставами пальцев)
Экссудативный псориаз
- Рупиоидная форма
- В отличие от гнойничкового поражения кожи при псориазе очаг имеет четкие (а не размытые) границы,
наслоение чешуйко-корочек происходит на инфильтрированном основании, а не на месте пустулы после снятия чешуйко-корочек обнажается не гнойная, а влажная, красная с синюшным оттенком поверхность, на которой можно вызвать феномен точечного кровотечения. Установлению правильного диагноза способствует наличие типичных псориатических или пиококковых высыпаний на других участках кожи. - Сифилитические рупии обычно немногочисленны,
часто располагаются асимметрично. Для них характерны плотный инфильтрат, окружающий наслоения корок, глубокое проникновение воспалительного процесса в ткани с формированием болезненного язвенно-некротического очага поражения, наличие других проявлении сифилиса, положительные серологические реакции на сифилис. - Экзематоидная форма
- Могут возникать значительные трудности при дифференциальной диагностике экзематоидного псориаза и монетовидной экземы,
особенно в тех случаях, когда отсутствуют типичные для псориаза высыпания излюбленной локализации. Следует учитывать, что микробной экземе обычно предшествуют гнойничковые высыпания. Очаги псориаза более инфильтрированы, четко ограничены от здоровой кожи, вокруг них нет везикулезных элементов, которые часто выявляются при экзематозных поражениях. После удаления пластинчатого шелушения при псориазе обнажается влажная, но без точечного мокнутия поверхность.
Каплевидный псориаз
- Вторичный сифилис
- Розовый лишай
- Мелкие бледные овальные бляшки,
расположенные по линиям Лангера - Высыпания покрыты мелкими чешуйками (шелушение по периферии очага,
центр высыпания свободен от чешуек) - Мелкобляшечный парапсориаз
- Питираз лихеноидный
Фолликулярный псориаз
- Болезнь Девержи (роговые шипики Бенье,
участки видимо здоровой кожи среди диффузной эритемы с желтовато-оранжевым (апельсиновым) оттенком). - Болезнь Кирле
- Шиповидный лишай
Кольцевидный псориаз
- Дифференцируют от кольцевидной центробежной эритемы Дарье,
отличающейся возникновением небольших шелушащихся пятен с быстрым (несколько миллиметров в сутки) эксцентрическим ростом и формированием фигурных очагов. Окружающий очаги приподнятый валик иногда шелушится. Триада характерных для псориаза симптомов не проявляется. - Кольцевидная гранулема
Линейный псориаз
- Линейный лишай
- Линейный эпидермальный невус
- Линейный красный плоский лишай
Псориаз волосистой части головы
- Характерными признаками псориаза,
на основании которых его можно дифференцировать от себорейного дерматита, являются поражение кожи на границе с волосистой частью головы («псориатическая корона»), отсутствие выпадения волос, меньшая склонность к фолликулярному расположению элементов, большая сухость чешуек, редкое возникновение отрубевидного шелушения.Следует учитывать цвет элементов, более желтый при себорейном дерматите, расплывчатость границ, иногда, особенно при расчесывании, мокнутие или наличие точечных корочек, более частые субъективные расстройства (зуд), отсутствие трех феноменов псориаза. - Изолированные бляшки на затылке чаще появляются у женщин в климактерическом периоде,
они могут быть сходны с проявлениями ограниченного нейродермита, тем более что при этой форме псориаза может наблюдаться очень сильный зуд. Установить правильный диагноз помогает серебристый характер шелушения, наличие положительных феноменов псориаза, отсутствие столь выраженной инфильтрации и особенно лихенизации в очагах поражения, характерных для нейродермита и наблюдающихся при псориазе лишь при очень длительном существовании застарелых бляшек, да и то в относительно легкой степени. - У детей при локализации очагов на волосистой части головы псориаз необходимо дифференцировать в первую очередь от асбестовидного лишая. Для псориаза более характерны четкость границ очагов поражения,
большая сухость кожи в очаге, серебристый цвет чешуек, возникновение зуда в редких случаях, более частая локализация поражения на затылке. При псориазе не обнаруживают муфтообразные наслоения чешуек на проксимальных концах волос.
Инверсный псориаз
- В отличие от псориаза кандидоз крупных складок протекает более остро,
поверхность очагов поражения более яркая, границы их менее четкие, не резко выражено мокнутие, наблюдается отслойка мацерированного рогового слоя по краю очагов. На соседних участках кожи часто обнаруживают многочисленные мелкие очажки пятнисто-везикулезного характера — так называемые отсевы. - От рубромикоза псориаз складок отличается отсутствием прерывистого валика по периферии очагов,
менее частым поражением ногтей на пальцах стоп и несколько иным его характером. Для рубромикоза характерны наличие полос желтого или белого цвета в толще ногтевой пластинки, преимущественно с боковых краев, и почти полное разрушение ногтевой пластинки. При псориазе часто обнаруживают истыканность ногтевых пластинок — симптом наперстка. Псориаз характеризуется также положительными псориатическими феноменами и отсутствием грибов в очаге поражения. - Паховая эпидермофития в отличие от псориаза протекает довольно остро,
особенно вначале, обычно сопровождается зудом, границы очагов поражения чаще полициклические. При паховой эпидермофитии наиболее выражены воспалительные явления в зоне сплошного периферического валика, где обнаруживают пузырьки, пустулы, наслоения чешуек и корок. Решающее значение в дифференциальной диагностике этих заболеваний имеют микроскопическое и культуральное исследования. - При доброкачественной семейной хронической пузырчатке Хейли - Хейли первичными элементами являются пузыри или пузырьки,
на месте которых образуются эрозии с характерной поверхностью, напоминающей мозговые извилины. Отсутствие пузырей, симптома Никольского, акантолитических клеток позволяет в большинстве случаев исключить и вегетирующую пузырчатку, не прибегая к гистологическому исследованию, но, как показывают наблюдения, иногда сходство ее с псориазом бывает значительно, и морфологическое исследование неизбежно.
Генитальный псориаз
- Отличительными признаками являются значительно меньшая острота воспаления при псориазе,
чем при обычном баланопостите (вульвите), более резкие границы очага поражения, хроническое течение, отсутствие указаний на какое- либо внешнее воздействие, вызвавшее воспалительный процесс (при баланопостите после устранения такого воздействия заболевание довольно быстро регрессирует). - Красный плоский лишай (кольцевидная форма,
которая наиболее часто встречающейся при локализации поражения на половых органах). Склонность к группировке мелких папулезных элементов, их характерный сиреневатый цвет, нередко наличие высыпаний одновременно в полости рта позволяют дифференцировать это заболевание от псориаза. - Плазмоцеллюлярный баланит (вульвит) Зуна
- Эритроплазия Кейра отличается от псориаза,
при котором высыпания локализуются на головке полового члена или в области вульвы, тем, что развивается у лиц старше 50 лет, представляет собой ограниченный одиночный очаг (что не характерно для псориаза) ярко-красного цвета, без шелушения, с гладкой, как бы бархатистой поверхностью. Постепенно инфильтрация усиливается и распространяется, в течение нескольких месяцев развивается спиналиома. - От бовеноидного папулеза,
псориаз отличается более ярким цветом высыпаний (для бовеноидного папулеза характерен синюшно-красноватый или коричневатый цвет высыпаний), выраженным шелушением, менее резкими границами очагов поражения, большими размерами бляшек, отсутствием веррукозных изменений на поверхности очага и гистологических признаков шиловидно-клеточной эпителиомы in situ.
Псориаз ладоней и подошв
- Дифференциальная диагностика псориаза ладоней и подошв и ладонно-подошвенного папулезного сифилида основывается на том,
что при сифилисе реже наблюдается симметричное расположение высыпаний. Папулезные элементы располагаются обычно изолированно, более четко очерчены, не имеют выраженной склонности к слиянию, как псориатические, вследствие большей инфильтрации они плотнее, чем псориатические. Размеры их обычно приблизительно одинаковы (чаще лентикулярные), в то время как при псориазе папулы почти всегда разной величины. При этих заболеваниях различны также частота поражения ногтей и характер шелушения. Наконец, наличие трех феноменов псориаза, отсутствие у больных псориазом положительных серологических реакций на сифилис и других клинических симптомов этого заболевания позволяют установить правильный диагноз. - Гонорейные и мышьяковые гиперкератозы
- Для роговой (тилотической) экземы характерны отсутствие четких границ поражения и наличие выраженного кератоза только в центральной части очага,
а не по всей его поверхности, как при ладонно-подошвенном псориазе. Кроме того, в анамнезе у пациентов с экземой обычно имеются указания на периоды появления везикул, а также на ремиссии при изменении условий жизни (отпуск, смена работы). - Климактерическая кератодермия Хакстхаузена в начале развития проявляется мелкими розовыми папулами,
которые потом сливаются в бляшки, покрытые трещинами и чешуйками. - Диффузная кератодермия часто сопровождается выраженным зудом,
особенно в ночное время.
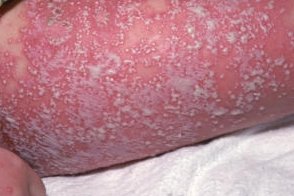
Генерализованный пустулезный псориаз
- В отличие от пустулезного псориаза герпетиформное импетиго развивается у беременных,
образующиеся при этом пузырьки и пустулы более или менее одинаковой величины, склонны к группировке и серпигинозному распространению, локализуются преимущественно в складках. Они редко располагаются на лице и особенно на конечностях, ногти изменяются не так часто, как при псориазе, характерна гипокальциемия, поражение слизистых оболочек.Однако некоторые авторы рассматривают эти заболевания как варианты одного процесса. Так, указывают, что наиболее характерный признак герпетиформного импетиго — развитие заболевания у беременных — не является специфичным для этого дерматоза, так как описаны случаи возникновения его у мужчин и детей; гипокальциемия может возникнуть при генерализованных поражениях и пустулезном псориазе вследствие потери кальция через кожу. Поражение слизистых оболочек также не является признаком, отличающим герпетиформное импетиго от пустулезного псориаза, так как оно возможно и при пустулезном псориазе. Сходна и гистологическая картина, характеризующаяся наличием внутри- эпидермальной спонгиоформной пустулы, но при герпетиформном импетиго в ней содержится большое количество эозинофилов. Оба заболевания при генерализованном распространении могут сопровождаться тяжелыми общими реакциями (лихорадка, слабость, недомогание и т. д.). Высказано мнение, что диагноз герпетиформного импетиго может быть правомочным только в том случае, если наряду с пустулезными высыпаниями и гипокальциемией имеются признаки тетании. - Для герпетиформного дерматита Дюринга в отличие от пустулезного псориаза характерны истинный полиморфизм сыпи (пятна. пузырьки,
пузыри, волдыри), расположение ее преимущественно на туловище, склонность высыпных элементов к группировке, сильный зуд, эозинофилия в содержимом пузырей. Гистологически выявляют субэпидермальное расположение пузырей, свечение на границе дермы и эпидермиса при постановке реакции иммунофлюоресценции. - Пустулезный псориаз следует дифференцировать от энтеропатического акродерматита. Наиболее важные признаки,
отличающие эти заболевания: более раннее начало обычно в первые месяцы или годы жизни) и менее острое течение энтеропатического акродерматита, чем пустулезного псориаза, расстройства деятельности желудочно-кишечного тракта, алопеция, блефаро- конъюнктивит со светобоязнью, паронихии (и при генерализованном пустулезном псориазе эти изменения возможны, но они развиваются при более длительном течении и не являются доминирующими в клинической картине, как при акродерматите энтеропатическом), полиморфный характер высыпаний (эритемы, пузырьки, пустулы) в противоположность преимущественно моно- морфному при псориазе, появление их сначала на волосистой части головы, вокруг рта, около заднего прохода и постепенное (в отличие от псориаза, при котором высыпание пустул происходит приступообразно, за короткое время они покрывают весь кожный покров) распространение на другие участки тела, положительный эффект от приема препаратов цинка и энтеросептола при акродерматите.
Ладонно-подошвенный пустулезный псориаз
- В отличие от хронического акродерматита Аллопо высыпания при пустулезном псориазе впервые появляются не на концевых фалангах,
а преимущественно в проксимальных отделах ладоней, в области возвышения большого пальца, на внутренней поверхности стоп. Нередко в излюбленных местах расположения высыпаний обнаруживают типичные псориатические папулы. Для пустулезного псориаза ладоней и подошв не столь характерны, как для акродерматита Аллопо, атрофические изменения. При гистологическом исследовании в случае акродерматита обнаруживают спонгиоформные пустулы, однако следует помнить, что это неабсолютный отличительный признак, так как при пустулезном псориазе они также могут образовываться. - При бактериде Эндрюса (пустулез ладоней и подошв Левера) высыпания чаще всего возникают в средней части ладоней: на клинически не измененной коже сначала появляются пустулы,
а затем венчик эритемы вокруг них. При псориазе же пустулы формируются на фоне папулезных элементов. Установлена отчетливая связь высыпаний бактерида с обострением хронической инфекции, особенно хронического тонзиллита. Иногда для установления диагноза требуется длительное наблюдение, но отсутствие других признаков псориаза, а также иная гистологическая картина (для пустулеза характерна крупная пустула без значительных изменений вне ее) позволяют дифференцировать эти заболевания. Однако существует мнение, что хронический акродерматит Аллопо и пустулез ладоней и подошв представляют собой разновидности пустулезного псориаза ладоней и подошв. - При дисгидротической экземе наблюдаются высыпания пузырьковых элементов,
а не пустул. Вначале они появляются на внутренней поверхности пальцев. После слияния пузырьков образуются очажки с типичным для экземы мокнутием. - Пустулезный псориаз ладоней и подошв существенно отличается от ладонно-подошвенно-ротового синдрома,
вызываемого вирусом Коксаки (типа А16,реже А5 и А10). Вирусный синдром характеризуется острым, приступообразным началом, сочетанным поражением ладоней, подошв (вначале мелкопятнистая, затем пузырьковая и пустулезная сыпь) и слизистой оболочки полости рта (афты). Заболевание быстро излечивается (в течение 2—3 нед). Болеют в основном маленькие дети.
Псориатическая эритродермия
- Проводя дифференциальную диагностику с эритродермической формой грибовидного микоза,
необходимо учитывать, что грибовидный микоз развивается преимущественно у лиц старше 40 лет. Изменения кожи при этом заболевании более стойкие, чем псориатические; пораженная кожа более отечна и инфильтрирована, чем при псориазе, цвет ее не имеет ярких тонов, отчетливо выражен красновато-фиолетовый оттенок. Волосы, как правило, значительно редеют или выпадают. Выражена генерализованная лимфаденопатия, отмечается постоянный интенсивный зуд, часто наблюдаются ладонно-подошвенные гиперкератозы. Шелушение обычно не столь обильное, как при псориазе, чаще мелкопластинчатое (на лице и волосистой части головы даже отрубевидное). Со временем развиваются атрофические изменения кожи. - Эритродермическая форма болезни Девержи чрезвычайно редко развивается первично,
обычно она возникает у лиц, длительно страдающих этим заболеванием. При диагностике учитывают желтовато-коричневатый оттенок очагов при болезни Девержи и наличие типичных фолликулярных конических узелков с шипиком на поверхности, располагающихся на коже кистей, в области крупных суставов. В трудных случаях диагноз устанавливают на основании результатов гистологического исследования. - Эритродермии при экземе и нейродермите встречаются довольно редко,
обычно при длительном существовании этих дерматозов, их возникновение, как правило, бывает спровоцировано нерациональным лечением. Почти всегда удается обнаружить очаги с микровезикуляцией и мокнутием или лихенификацией, характерные соответственно для экземы и нейродермита. - Врожденная небуллезная ихтиозиформная эритродермия (ламеллярный ихтиоз) обычно развивается сразу после рождения и в отличие от псориатической существует на протяжении всей жизни. Кожа более влажная вследствие усиления функционирования потовых желез. Отмечаются выраженный гиперкератоз,
особенно в области складок, эритродермия, папилломатоз в области крупных складок. Характерны гиперкератотические изменения на ладонях и подошвах, ускоренный рост волос и ногтей, гипергидроз. - Псориатическую эритродермию иногда приходится дифференцировать от эритродермической формы саркоидоза. Следует учитывать,
что эта форма саркоидоза встречается очень редко, протекает более монотонно, чем псориатическая эритродермия. при которой обострения обычно чередуются с ремиссиями, в окраске высыпаний преобладают синюшно-коричневые тона в противоположность более яркой красноте при псориатической эритродермии, шелушение не столь выражено, как при псориазе, феномены псориаза отрицательны. Необходимо учитывать и такие признаки, как меньшая выраженность общих симптомов при саркоидозе, несмотря на системный характер заболевания, некоторая фолликулярность поражения, склонность к атрофическим изменениям. В трудных случаях диагноз устанавливают на основании результатов гистологического наследования (для саркоидоза характерны резко ограниченные, округлые или полосовидные инфильтраты, состоящие из эпителиальных клеток), а также обнаружения очагов саркоидоза в других органах и костях (легкие, глаза, селезенка, фаланги пальцев рук и ног и др.) и положительной реакции Квейма (используют тест бласттрансформации лимфоцитов).
Артопатический псориаз
Артропатический псориаз необходимо отличать в первую очередь от ревматоидного артрита. Диагностика может быть сложной,
Цели лечения:
- уменьшение клинических проявлений заболевания;
- уменьшение частоты рецидивов заболевания;
- устранение патологических субъективных ощущений;
- улучшение качества жизни больного;
- снижения риска развития коморбидных заболеваний.
- При ограниченных проявлениях псориаза применяют топические глюкокортикостероидные препараты,
средства, содержащие синтетические аналоги витамина D , активированный цинк пиритион. Кроме того, в терапии псориаза могут применяться мази, содержащие салициловую кислоту, нафталанскую нефть, ихтиол, деготь березовый, а также средствабазового ухода . - Комбинированная терапия глюкокортикостероидными препаратами в сочетании с салициловой кислотой назначается при выраженном шелушении кожи. Добавление салициловой кислоты способствует значительному повышению эффективности топических глюкокортикостероидных препаратов.
- Применение топических глюкокортикостероидов в комбинации с другими топическими (например,
аналогами витамина D) или системными средствами может способствовать увеличению периода ремиссии псориаза, в том числе проблемных локализаций. - Применение аналогов витамина D может служить методом выбора терапии вульгарного псориаза,
при этом их не следует назначать перед УФ-облучением. - Фототерапия является важной составной частью лечения и реабилитации больных псориазом. Для лечения псориаза применяют методы средневолновой УФ-терапии (УФВ-терапии) и методы ПУВА-терапии.
- Фототерапия и системные ретиноиды оказывают синергическое действие,
поэтому их комбинирование может улучшить результаты лечения тяжелых и резистентных форм псориаза. Данная комбинация может также использоваться в случаях недостаточной эффективности или отсутствия эффекта от применения фототерапии и ретиноидов в виде монотерапии. - Для лечения среднетяжелого и тяжелого псориаза используются иммуносупрессивные средства (циклоспорин,
метотрексат, ацитретин), а также средства, полученные с помощью биотехнологических методов генно-инженерные биологические препараты. Другие методы системной терапии (дезинтоксикационные, десенсибилизирующие, антигистаминные препараты, витамины, плазмаферез и др.), широко используемые для лечения псориаза в отечественной медицинской практике, следует назначать лишь по соответствующим показаниям.
- наличие тяжелых и распространенных форм,
в том числе эритродермиии пустулезного псориаза; - назначение препаратов,
требующих постоянного клинического наблюдения и оценки показателей лабораторных исследований; - наличие сопутствующей патологии,
требующей постоянного контроля нафоне системной терапии псориаза.
В стационар дневного пребывания больные госпитализируются в случаях необходимости проведения инфузионной терапии (введения биологическихгенно-инженерных препаратов).
Системная терапия
Проводится при средне-тяжелых и тяжелых формах псориаза. Выбор метода системной терапии зависит от клинической формы,
Общепринятые средства системной терапии (метотрексат,
Санаторно-курортное лечение
Санаторно-курортное лечение рекомендуется проводить в стационарную и регрессирующую стадии заболевания,
Оценка эффективности терапии
Критериями эффективности терапии являются сроки наступления клинического эффекта,
Ошибки в терапии
В терапии распространенных форм псориаза,
Топические глюкокортикостероидные препараты применяются при любых формах псориаза в качестве монотерапии или в комбинации сдругими наружными или системными средствами .Эффективность топических глюкокортикостероидных средств имеет высокий уровень доказательности.
Топические глюкокортикостероидные препараты
| Слабой степени активности | |
| Нефторированные | Фторированные |
|
|
| Умеренной степени активности | |
| Алклометазона дипропионат |
|
| Высокой степени активности | |
|
|
| Очень высокой степени активности | |
| Клобетазола пропионат | |
В зависимости от характера и локализации псориатических высыпаний топические глюкокортикостероидные препараты применяются в виде различных лекарственных форм — мазей,
Правила использования топических глюкокортикостероидных препаратов
- Топические глюкокортикостероидные препараты рекомендуется назначать короткими интермиттирующими курсами,
избегая длительного применения. - В детском возрасте лечение следует начинать с топических глюкокортикостероидных препаратов слабой или средней степени активности.
- Детям первых лет жизни не рекомендуется применять топические глюкокортикостероидные препараты на кожу лица,
шеи и естественных складок, а также назначать фторсодержащие препараты. - При наличии проявлений вторичной инфекции необходимо использовать топические комбинированные глюкокортикостероидные препараты,
содержащие антибактериальные и противогрибковые средства.
Дозы и схемы применения
Лечение топическими глюкокортикостероидными препаратами предполагает их ежедневные аппликации 1-2 раза в день в течение 3-4 нед.При уменьшении выраженности симптомов можно сократить кратность их применения или назначить лечение другими средствами наружной терапии.
При псориазе волосистой части головы возможно применение клобетазола пропионата 0,
Побочные реакции/безопасность
- При лечении топическими глюкокортикостероидными препаратами могут наблюдаться такие побочные реакции,
как жжение, зуд, эритема, фолликулит, угревидные высыпания, потница, вторичные инфекции, гипертрихоз, периоральный дерматит, гипопигментация, стрии, атрофия кожи. - В области кожных складок возможно развитие вторичной инфекции.Нанесение глюкокортикостероидных препаратов на кожу лица может также привести к развитию розацеа,
периорального дерматита и акне. - Использование нефторированных топических глюкокортикостероидных препаратов,
обладающих преимущественно негеномным механизмом действия, позволяет уменьшить риск развития местных побочных реакций. - При длительном применении глюкокортикостероидных препаратов или нанесении их на большую поверхность кожи может наблюдаться системное действие препаратов,
которое приводит к подавлению функции коры надпочечников. В связи с этим предпочтение следует отдавать препаратам с минимальной системной биодоступностью.
Беременность/тератогенность/лактация
Глюкокортикостероидные препараты не оказывают тератогенного действия. Высокоактивные препараты этой группы могут вызывать внутриутробную задержку развития плода,
Противопоказания/ограничения
Абсолютных противопоказаний нет.
Относительные противопоказания:
- бактериальные,
грибковые, вирусные инфекции кожи; - розацеа,
периоральный дерматит; - местные реакции на вакцинацию.
Применение топических глюкокортикостероидных препаратов с салициловой кислотой
В прогрессирующую стадию псориаза рекомендуется применение наружных средств,
Препараты,
Применение комбинированного препарата кальципотриола и кортикостероида бетаметазона дипропионата позволяет ускорить достижение клинического эффекта. Препарат в лекарственной форме мазиназначают взрослым 1 раз в день на срок не более 4 недель. Максимальная суточная доза составляет не более 15 г,
Побочные реакции/безопасность
- Препараты,
содержащие аналоги витамина D хорошо переносятся больными. Основными побочными реакциями являются локальное раздражение кожи в местах нанесения препаратов с развитием эритемы, высыпаний, зуда и чувства жжения. - К редким побочным реакциям относится обострение псориаза.
- При адекватном применении аналоги витамина D не вызывают нарушения метаболизма кальция. Если их назначать в дозах,
превышающих максимальные, или на длительный срок, могутнаблюдаться повышение всасывания кальция в кишечнике, резорбция костной ткани, образование мочекислых камней в почках и почечная недостаточность. При применении комбинированного препарата, содержащего кальципотриол и бетаметазон, могут возникнуть реакции, характерные для топических глюкокортикостероидных препаратов.
Беременность/тератогенность/лактация
Аналоги витамина не проявляли тератогенность или эмбриотоксичность в опытах на животных. Учитывая отсутствие данных обезопасности применения аналогов витамина D у беременных женщин и впериод лактации,
Профилактика и лечение побочных реакций
Аналоги витамина не следует наносить на непораженные участки кожи. При возникновении раздражения кожи целесообразноснизить кратность аппликаций или прервать терапию. При наличии выраженного раздражения возможно назначение топических глюкокортикостероидных препаратов.
Противопоказания/ограничения
- Абсолютные противопоказания: нет.
- Повышенная чувствительность к компонентам препаратов.
Относительные противопоказания:
- пустулезный псориаз;
- нарушения метаболизма кальция;
- лечение лекарственнымисредствами,
вызывающими гиперкальциемию; - тяжелые заболевания почек,
печени; - детский возраст при назначении крема и раствора до 6 лет приназначении мази),
возраст старше 65 лет, беременность, период кормления грудью.
Взаимодействие
Одновременное наружное применение препаратов салициловой кислоты приводит к инактивации аналогов витамина D . Следует избегать сочетанного назначения других лекарственных средств,
- Препарат в лекарственной форме аэрозоль распыляют с расстояния 15 см на пораженные участки кожи 2-3 раза в день. Для достижения стойкого эффекта применение препарата рекомендуется продолжить в течение 1 недели после исчезновения клинических симптомов.
- Препарат в лекарственной форме крем наносят тонким слоем на пораженные участки кожи 2 раза в день в течение 1-1,
5 месяцев. - Препарат в лекарственной форме шампунь наносят на влажные волосы с последующим массажем кожи головы,
далее необходимо промыть волосы, повторно нанести и оставить шампунь на голове в течение 5 минут, затем тщательно промыть волосы большим количеством воды. Применять 2-3 разав неделю; курс лечения - 5 недель. В период ремиссии шампунь может использоваться 1-2 раза в неделю в качестве средства профилактики рецидивов.
Побочные реакции/безопасность.Аллергические реакции.
Противопоказания/ограничения.Повышенная чувствительность к компонентам препарата.
Взаимодействие.Клинически значимого взаимодействия препарата цинк пиритиона активированного с другими лекарственными средствами не выявлено.
- Фототерапия является важной составной частью лечения и реабилитации больных псориазом. Для лечения псориаза применяют методы средневолновой фототерапии (УФВ/УФВ-311) и методы ПУВА-терапии.
- Методы УФВ-терапии не требуют использования фотосенсибилизаторов и могут применяться у детей. Методы ПУВА-терапии основаны на сочетанном применении фотосенсибилизаторовгруппы псораленов и длинноволнового УФ-излучения с длиной волны 320-400 нм и назначаются,
главным образом, больным тяжелыми формами псориаза, а также в случаях торпидного течения заболевания или отсутствия эффекта от применения других лечебных средств. - При проведении фототерапии у каждого больного следует оценить соотношение ожидаемой пользы от лечения и потенциального риска развития осложнений.
- Перед назначением лечения для выявления противопоказаний проводят клиническое обследование больного и комплекс лабораторных исследований,
включающий общий анализ крови, общий анализ мочи, биохимический анализ крови (включая определение показателей функции печени и почек), консультация терапевта, офтальмолога, эндокринолога, гинеколога. По показаниям рекомендуют обследование у других специалистов. - Фототерапию проводят в виде монотерапии или в комплексе с медикаментозными средствами. При распространенных высыпаниях облучают весь кожный покров (общая фототерапия),
при ограниченных высыпаниях - пораженную область тела (локальная фототерапия). У ряда больных очаги поражения на волосистой части головы и конечностях регрессируют медленнее, чем на других участках тела. В таких случаях общее облучение кожи комбинируют с последующим локальным облучением головы и/или конечностей.
Начальную дозу облучения назначают исходя из индивидуальной чувствительности больного к фототерапии или в зависимости от типа кожи (по классификации Т.Б. Фитцпатрика) и степени загара .
Типы кожи по классификации Т.Б. Фитцпатрика
| Тип кожи | Данные анамнеза1 | Цвет необлученной кожи |
| I |
Всегда обгорает, | белый |
| II |
Обычно обгорает, | белый |
| III |
Иногда умеренно обгорает, | белый |
| IV |
Обгорает минимально, | светло-коричневый |
| V |
Обгорает редко, | коричневый |
| VI |
Никогда не обгорает, | темно-коричневый или черный |
Примечание.
- 1 Указание больного на реакции кожи (солнечный ожог и загар) при первом облучениисолнцем в начале лета в течение примерно 45-60 мин.
- 2 Больные с голубыми или карими глазами,
светлыми или рыжими (иногда темными) волосами; на коже нередко имеются веснушки. - 3 Больные с голубыми,
зелеными или карими глазами, светлыми, рыжими или темными волосами; на коже нередко имеются веснушки. - 4 При наличии указаний на солнечные ожоги тип кожи таких больных следует классифицировать более низкой категорией. Тип кожи больных с эритродермической формой псориаза классифицируют как I тип кожи.
Для определения индивидуальной чувствительности у пациента с помощью биодозиметра Горбачева-Денфальда на участках незагорелой кожи (на предплечье,
1. Селективная фототерапия
Селективная фототерапия (УФВ) представляет собой облучение кожи широкополосным ультрафиолетовым средневолновым светом с длинойволны 280-320 нм.Начальная доза облучения составляет 50-70% от МЭД. При дозировании облучения в зависимости от типа кожи и степени загара больного облучение начинают с дозы 0,
2. Узкополосная средневолновая фототерапия
Узкополосная средневолновая терапия с длиной волны 311 нм (УФВ-311) является более эффективным методом УФВ-терапии по сравнению с селективной фототерапией.Начальная доза облучения составляет 50-70% от МЭД. При дозировании облучения в зависимости от типа кожи и степени загара больного облучение начинают с дозы 0,
3. Терапия эксимерным УФ-светом
Лечение эксимерным УФ-светом показано,
4. ПУВА-терапия с пероральным применением фотосенсибилизаторов
Пероральные фотосенсибилизирующие препараты принимают в дозе 0,
При отсутствии эритемы разовую дозу облучения увеличивают каждую 2-ю процедуру максимум на 30%,
5. ПУВА-терапия с наружным применением фотосенсибилизаторов
Фотосенсибилизирующие препараты для наружного применения наносят на очаги поражения за 15-60 минут до облучения. Начальная дозаУФА составляет 20-30% от МФД. При дозировании облучения в зависимости от типа кожи и степени загара больного начальная доза составляет 0,
6. ПУВА-ванны
ПУВА-ванны проводят с водным раствором амми большой плодов фурокумарины,
Облучения длинноволновым УФ-светом осуществляют непосредственно после ванны (предварительно кожу пациента насухо вытирают полотенцем). Для определения МФД проводят фототестирование,
Побочные реакции /безопасность фототерапии
При всех методах фототерапии основными побочными реакциями являются эритема и зуд. Реже наблюдаются пузыри,
Основные побочные реакции УФВ/УФВ-311терапии и ПУВА-терапии
| Ранние | Отдаленные |
| УФВ/УФВ-311 терапия | |
|
Фотостарение кожи |
| ПУВА-терапия | |
|
|
- Описаны некоторые другие осложнения фототерапии (везикулезные высыпания,
фолликулит, кератит, конъюнктивит, феномен Кебнера, подногтевые геморрагии, гипертрихоз, телеангиэктазии, болезненность кожи и др.), однако в практике они встречаются сравнительно редко. - В большинстве исследований не подтверждается повышение частоты развития злокачественных опухолей кожи при проведении больным псориазом УФВ-311 терапии,
однако указывается на небольшой период наблюдения, что не позволяет сделать окончательных выводов. - Длительная УФВ/УФВ-311 терапия может вызывать преждевременное старение кожи.
- При длительной многокурсовой ПУВА-терапии увеличивается риск развития плоскоклеточного рака кожи. Сведения о влиянии ПУВА-терапии на риск развития базально-клеточного рака кожи и меланомы кожи противоречивы.Частота развития плоскоклеточного рака кожи возрастает по мере увеличения кумулятивной дозы облучения и курсового количества процедур. Метаанализ девяти исследований,
проведенных в США, Великобритании, Швеции, Германии, Австрии и Нидерландах, показал, что среди больных псориазом, получивших высокие дозы ПУВА-терапии (более 200 процедур, или более 2000 Дж/см ), плоскоклеточный рак кожи выявлялся в 14 раз чаще, чем среди пациентов, получивших низкие дозы ПУВА-терапии (менее 100 процедур, или менее 1000 Дж/см ). У мужчин, получавших в процессе ПУВА-терапии облучение УФА половых органов, установлен также высокий риск развития плоскоклеточного рака кожи полового члена и мошонки.
Факторы,
- общее количество сеансов более 200;
- кумулятивная доза УФА более 1100 Дж/см ;
- облучение половых органов у мужчин;
- большое количество сеансов за короткий период;
- I и II типы кожи;
- предшествующие опухолевые процессы кожи;
- терапия ионизирующим и рентгеновским излучением;
- лечение препаратами мышьяка;
- другие канцерогенные факторы (курение,
инсоляция, лечениециклоспорином, метотрексатом и др.).
Длительная многокурсовая фототерапия дозозависимо вызывает развитие симптомов хронического фотоповреждения кожи кожи. Наиболее часто развиваются лентиго,
Профилактика и лечение побочных реакций
- Наиболее частым осложнением УФВ/УФВ-311 терапии и ПУВА-терапии является развитие эритемы различной степени выраженности,
возникающей в результате передозировки облучения или фотосенсибилизатора. В связи с этим пациенты во время курса фототерапии должны находиться под тщательным наблюдением медицинского персонала.Умеренная эритема обычно разрешается в течение нескольких дней после уменьшения дозы облучения и/или фотосенсибилизатора или временной отмены процедур, после чего лечение возобновляют с дозы, сниженной наполовину. При наличии выраженной эритемы, отека и пузырей проводится симптоматическое лечение, включающее охлаждение пораженных участков кожи, использование противозудных, обезболивающих и увлажняющих средств. Для предотвращения развития и лечения тяжелых фототоксическихреакций в отдельных случаях могут быть использованы наружные и системные глюкокортикостероидные, антигистаминные, нестероидные противовоспалительные и антиоксидантные препараты. - Для уменьшения зуда и сухости кожи больным во время курса лечения рекомендуют использовать смягчающие или увлажняющиесредства. В случаях упорного зуда назначают антигистаминные иседативные препараты.
- При появлении гиперпигментации кожи на пигментированные участки наносят цинковую пасту или фотозащитный крем,
позволяющие защитить кожу от дальнейшего облучения. - Для уменьшения диспепсических явлений,
наблюдающихся при пероральном применении фотосенсибилизаторов, их следует принимать вовремя еды, запивая молоком, или делить дозу на 2 последовательных приема с интервалом 30 мин. В отдельных случаях рекомендуют уменьшить дозу принимаемого препарата. - Головокружение и головная боль обычно уменьшаются при снижении дозы фотосенсибилизатора.
- Риск канцерогенного действия ПУВА-терапии зависит от кумулятивной дозы облучения. Рекомендовано,
чтобы кумулятивная доза УФА излучения в течение жизни не превышала 1100 Дж/см .
Больным псориазом,
При проведении фототерапии необходимо соблюдать следующие меры предосторожности:
- в течение всего курса лечения пациенты должны избегать пребыванияна солнце и защищать кожу открытых участков тела от солнечных лучей одеждой или фотозащитным кремом;
- во время сеанса фототерапии (при ПУВА-терапии - в течение всего дня) необходимо защищать глаза фотозащитными очками с боковой защитой,
применение которых позволит избежать развития кератита, конъюнктивита и катаракты; - губы,
ушные раковины, соски, а также области, подвергающиеся хроническому солнечному облучению (лицо, шея, тыльная поверхность кистей), в случае отсутствия на них высыпаний рекомендуется защищать во время процедур одеждой или фотозащитными средствами; - следует исключить использование других фотосенсибилизирующих препаратов и косметических средств: тетрациклина,
гризеофульвина, сульфаниламидов, тиазидовых диуретиков, налидиксовой кислоты, фенотиазинов, антикоагулянтов кумаринового ряда, производныхсульфонилмочевины, метиленового синего, толуидинового синего, бенгальского розового, метиловогооранжевого, антралина, каменноугольного дегтя, антибактериальных и дезодорантных мыл, ароматических масел и др.; - в процессе курса лечения,
а также в течение 1-2 месяцев после его окончания целесообразно интенсивное увлажнение кожи наружными средствами.
Не рекомендуется:
- назначение более 1-2 курсов в год или большого количества сеансов за короткий период;
- облучение половых органов у мужчин.
Всем больным,
Абсолютные противопоказания к фототерапии:
- непереносимость УФ-излучения;
- непереносимость псораленовых фотосенсибилизаторов (для ПУВА-терапии).
- наличие фоточувствительных заболеваний: альбинизм; дерматомиозит;пигментная ксеродерма; красная волчанка; синдром Горлина; синдром Блюма; синдром Кокейна; трихотилодистрофия; порфирии; меланома в анамнезе или на момент лечения; плоскоклеточный или базальноклеточный рак кожи в анамнезе или на момент лечения; диспластические меланоцитарные невусы;
- детский возраст (для ПУВА-терапии);
- беременность и лактация (для ПУВА-терапии).
Относительные противопоказания к фототерапии
- сопутствующая иммуносупрессивная терапия (в том числе,
циклоспорином); - предраковые заболевания кожи;
- применение других фотосенсибилизирующих препаратов и средств (втом числе,
пищевых продуктов и косметических средств); - тяжелые повреждения кожи солнечным светом или УФ-излучением;
- возраст менее 7 лет;
- пузырчатка,
буллезный пемфигоид; - катаракта или отсутствие хрусталика (для ПУВА-терапии);
- лечение в прошлом мышьяком или ионизирующим излучением;
- выраженная дисфункция печени и почек (для ПУВА-терапии);
- состояния и заболевания,
при которых противопоказаны методы физиотерапии; - низкая комплаентность.
Метотрексат применяют при тяжелых формах заболевания: вульгарном псориазе,
Дозы и схемы применения
Начальная доза препарата при парентеральном применении составляет 7,
Побочные реакции/безопасность
- Органы кроветворения: лейкопения,
тромбоцитопения, панцитопения, анемия, гипогаммаглобулинемия. - Желудочно-кишечный тракт: тошнота,
рвота, снижение аппетита, язвенный стоматит, гингивит, фарингит, панкреатит, повышение активности печеночных трансаминаз, эрозивно-язвенные поражения и кровотечение. - Нервная система и органы чувств: головная боль,
сонливость, нарушение зрения, афазия, судороги, парезы, конъюнктивит. - Мочеполовая система: нефропатия,
цистит, нарушение функции почек (азотемия, гематурия, гиперурикемия), нарушение овогенеза и сперматогенеза, дисменорея, олигоспермия, аномалии развития плода. - Аллергические реакции: лихорадка,
озноб, зуд, крапивница, синдром Стивенса-Джонсона, токсический эпидермальный некролиз, анафилаксия. - Сердечно-сосудистая и дыхательная системы: интерстициальная пневмония,
фиброз легких, перикардиальный выпот, тампонада сердца. - Другие: васкулит,
бледность кожных покровов, алопеция, фотосенсибилизация, сахарный диабет, артралгия, миалгия, импотенция, снижение либидо, гинекомастия, остеопороз, снижение устойчивости к инфекциям.
Противопоказания/ограничения:
- повышенная чувствительность к компонентам препарата;
- беременность и лактация;
- тяжелое угнетение костномозгового кроветворения;
- тяжелая почечная недостаточность;
- тяжелая печеночная недостаточность.
С осторожностью:
- инфекционные заболевания (бактериальные,
вирусные, грибковые, паразитарные); - хроническая почечная недостаточность;
- асцит;
- дегидратация;
- подагра,
уратный нефролитиаз; - эрозивно-язвенные поражения слизистой желудочно-кишечного тракта;
- предшествующая химио- или лучевая терапия;
- астения;
- иммунодефицитное состояние.
Взаимодействие метотрексата с другими препаратами
- Снижение почечной элиминации метотрексата - циклоспорин,
салицилаты, сульфаниламиды, пробенецид, пенициллин, колхицин, НПВП(напроксен, ибупрофен) - Усиление токсического действия на костный мозг ижелудочно-кишечный тракт - этанол,
котримоксазол, пириметамин, хлорамфеникол, сульфаниламиды, ингибиторы синтеза простагландинов, цитостатики - Вытеснение метотрексата из комплекса с белками плазмы крови - ингибиторы синтеза простагландинов,
пробенецид, барбитураты, фенитоин, ретиноиды, сульфаниламиды, производные сульфонилмочевины, тетрациклины, котримоксазол, хлорамфеникол - Внутриклеточное накопление метотрексата - дипиридамол
- Гепатотоксичность - ретиноиды,
этанол, лефлуномид - Снижение абсорбции метотрексата и нарушение его метаболизма вследствие подавления нормальной микрофлоры кишечника - антибактериальные препараты с низким всасыванием в ЖКТ (тетрациклины,
хлорамфеникол)
Особые указания
- В случаях когда один из партнеров применял метотрексат,
следует избегать зачатия (не менее 3 месяцев после лечения). - Для своевременного выявления побочных эффектов необходимо контролировать состояние периферической крови (число лейкоцитов и тромбоцитов) сначала через день,
потом каждые 3-5 дней в течение одного месяца, затем 1 раз в 7-10 дней, в период ремиссии - 1 раз в 1-2 недели, функцию печени (активность «печеночных» трансаминаз) и почек (азот мочевины, креатинкиназа и/или креатинин сыворотки), концентрацию мочевой кислоты в сыворотке крови, периодически проводить рентгенографию органов грудной клетки. Лечение высокими дозами метотрексата необходимо проводить под контролем его концентрации в плазме и pH мочи (перед каждым введением препарата и каждые 6 ч. вслучаях применения кальция фолината в качестве антидота).Концентрацию метотрексата в плазме необходимо поддерживать ниже 0, 05мкмоль/л, а pH - выше 7, 0 (чтобы свести к минимуму риск нефропатии врезультате образования осадка препарата или его метаболитов в моче).После проведения курса лечения высокими дозами метотрексата для уменьшения его токсических эффектов рекомендуется применение кальция фолината. - Перед каждым применением препарата необходимо проводить осмотр полости рта больного на наличие изъязвлений. При развитии диареи и язвенного стоматита терапию метотрексатом необходимо прервать вследствие высокого риска развития геморрагического энтерита и прободения стенки кишечника,
которые могут привести к гибели больного. - Применение метотрексата может привести к развитию симптомов острой или хронической гепатотоксичности (в том числе к фиброзу и циррозу печени). Хроническая гепатотоксичность обычно развиваетсяпосле длительного лечения метотрексатом (обычно в течение 2 лет и более) или достижения общей кумулятивной дозы препарата 1,
5 г и может привести к неблагоприятному исходу. Риск гепатотоксического эффекта возрастает при наличии отягощенного сопутствующего анамнеза (алкоголизм, ожирение, сахарный диабет) и в старческом возрасте. - Для оценки функционального состояния печени наряду с биохимическими исследованиями при необходимости проводят эластографическое исследование печени или ее биопсию (перед началомили через 2-4 месяцев после начала лечения,
при общей кумулятивной дозе1, 5 г и после получения больным каждых последующих 1-1, 5 г). При умеренном фиброзе печени или любой степени цирроза терапию метотрексатом отменяют; при фиброзе легкой степени обычно рекомендуют повторную биопсию через 6 месяцев. Небольшие гистологические изменения печени (незначительные портальное воспаление и жировые изменения), иногда наблюдающиеся у больных вначале курса лечения, не являются основанием для отказа или прекращения терапии, но указывают на необходимость соблюдения осторожности приприменении препарата. - При лечении метотрексатом не следует подвергать незащищенную кожу слишком длительному солнечному облучению и самостоятельно использовать лампу УФО,
поскольку возможно развитие реакции фотосенсибилизации. - Больным,
получающим метотрексат, необходимо отказаться от иммунизации (если она не одобрена врачом) в интервале от 3 мес. до 1 года после приема препарата. Другим членам семьи, проживающим с пациентом, следует отказаться от иммунизации пероральной вакциной против полиомиелита, а также необходимо избегать контактов с людьми, получавшими вакцину против полиомиелита, или носить защитную маску, закрывающую нос и рот. - Показаниями к отмене метотрексата и проведению дополнительного обследования являются острая одышка,
кашель и тяжелые инфекции, анемия, снижение числа лейкоцитов или тромбоцитов, трехкратное увеличение активности аминотрансфераз, повышение уровня креатинина .
Контроль лабораторных показателей во время лечения метотрексатом
| Методы | До |
1-й месяц 1 раз/нед. |
2-3-й месяцы каждые 2 недели |
После 4-го месяца каждые 2 недели |
| Общий анализ крови | Х | Х | Х | 2Х-3 |
| Показатели функции печени | Х | Х | Х | Х |
| Креатинин/мочевина | Х | Х | Х | Х |
| Осадок мочи | Х | Х | Х | Х |
| Анализ мочи на беременность | Х | |||
| Ультразвуковое исследование печени | Х | |||
| Рентгенография грудной клетки | Х | |||
|
Определение антител к гепатитам В, | Х | |||
Фототерапия + метотрексат
В отдельных исследованиях указывается на возможность повышения эффективности лечения метотрексатом при комбинации его с УФВ или ПУВА-терапией.Специфические побочные эффекты такой комбинированной терапии не установлены,
Ацитретин - синтетический ароматический аналог ретиноевой кислоты. Препарат применяют для лечения тяжелых форм псориаза,
Дозы и схемы применения
Препарат рекомендуется применять 1-2 раза в сутки во время еды или с молоком. Начальная доза ацитретина составляет 0,
Применение в детском возрасте
Учитывая возможность развития тяжелых побочных явлений,
Побочные реакции/безопасность
Побочные реакции отмечаются у большинства больных,
- Самыми частыми побочными реакциями являются симптомы гипервитаминоза А,
например сухость губ, которую можно устранить применением жирного крема; хейлит и трещины в уголках рта, сухость и воспаление слизистых оболочек и переходного эпителия; иногда - носовые кровотечения, ринит и офтальмологические нарушения (ксерофтальмия, конъюнктивит), а также непереносимость контактных линз; редко - язвы роговицы. Могут наблюдаться жажда, стоматит, гингивит, нарушение вкусовых ощущений, вульвовагинит, вызванный Candida albicans, истончение и шелушение кожи по всему кожному покрову, особенно на ладонях и подошвах. - Описаны случаи дерматита,
экземы и зуда, выпадения волос, ломкости ногтей и паронихии, изменений структуры волос, периферических отеков иприливов. Редко развиваются реакции фотосенсибилизации, желудочно-кишечные расстройства, гепатит, желтуха, временное и обратимое повышение активности аминотрансфераз и щелочной фосфатазы. После отмены ацитретина эти побочные реакции, как правило, обратимы. - Имеются отдельные сообщения о возникновении головной боли,
хотя повышение внутричерепного давления отмечается редко. При появлении сильной головной боли, тошноты, рвоты и нарушении зрения ацитретин нужно немедленно отменить, а больного направить к неврологу. Иногда отмечается нарушение темновой адаптации. - Могут возникнуть боли в мышцах,
костях и суставах. Поддерживающая терапия может приводить к увеличению уже имевшихся гиперостозов позвоночника, появлению новых гиперостозов и кальциноза мягких тканей. - При лечении большими дозами ацитретина иногда возникает обратимое повышение количества триглицеридов и содержания холестерина сыворотки,
особенно у больных группы высокого риска (с нарушениями липидного обмена, сахарным диабетом, ожирением, алкоголизмом). Если такие нарушения персистируют, нельзя исключить наличие повышенного риска атерогенеза.
Профилактика/лечение побочных реакций
- При возникновении побочных реакций следует откорректировать дозу или разделить ее на два приема.
-
Сухость кожи и слизистых оболочек - использование увлажняющих средств (включая слизистую оболочку носа),
глазных капель, неносить контактные линзы -
Диффузная алопеция - информировать пациентов об ее обратимости
-
Повышенная фоточувствительность - избегать солнечного облучения,
пользоваться солнцезащитными кремами -
Повышение уровней сывороточных липидов и/или печеночных проб - отказ от алкоголя,
диета с низким содержанием жиров и углеводов, гиполипидемическиесредства, регулярное мониторирование уровней липидов, при необходимости прекратить лечение -
Боли в мышцах и костях - рентгенологическое исследование,
применение НПВП, ограничение физической активности
Противопоказания/ограничения
- Гиперчувствительность к ацитретину и другим компонентам препарата.
- Тяжелая печеночная недостаточность.
- Тяжелая почечная недостаточность.
- Гиперлипидемия.
- Беременность,
лактация, желание иметь детей или отсутствие уверенности в том, что пациентка будет пользоваться методами контрацепции в течение 2 лет после прекращения лечения.
С осторожностью:
- сахарный диабет;
- панкреатит в анамнезе.
Взаимодействие
- Поскольку ацитретин,
как и тетрациклины, могут вызывать повышение внутричерепного давления, их одновременное применение противопоказано. - Ацитретин нарушает связывание фенитоина с белками плазмы.
- Сочетанное применение ацитретина с витамином А и другими ретиноидами не рекомендуется.
- Комбинированное применение ацитретина и метотрексатапротивопоказано в связи с увеличением риска развития гепатита.
- Ацитретин может уменьшать контрацептивный эффект прогестерона в низких дозах.
Передозировка
- При острой передозировке наблюдается клиническая картина острого гипервитаминоза А: головная боль,
тошнота и/или рвота, утомляемость, раздражительность, зуд и др. - В случае передозировки необходимо прекратить прием препарата,
контролировать жизненно важные показатели, функцию печени и почек, электролиты. - Ацитретин характеризуется низкой острой токсичностью. Возникающие побочные реакции обычно обратимы и проходят после отмены препарата.
Беременность
Ацитретин высоко тератогенен. Риск рождения ребенка с пороками развития особенно высок,
- больная страдает тяжелым нарушением ороговения,
резистентным к стандартным видам лечения; - абсолютно необходимо,
чтобы каждая женщина, способная к деторождению, применяла эффективные противозачаточные средства без перерывов в течение 4 недель до начала лечения, в процессе лечения и в течение 2 лет после завершения лечения ацитретином; - терапия не должна начинаться ранее 2-го или 3-го дня следующего нормального менструального цикла;
- за 2 нед. до начала лечения должен быть получен отрицательный результат обследования на беременность. Во время лечения рекомендуется проводить дополнительные обследования на беременность не реже 1 раза в месяц;
- до начала лечения ацитретином врач должен подробно,
устно и письменно проинформировать женщин, способных к деторождению, о необходимых мерах предосторожности, опасности формирования очень тяжелых пороков развития плода и возможных последствиях наступления беременности во время лечения препаратом или в течение 2 лет после его окончания; - эффективные и непрерывные противозачаточные меры должны применяться каждый раз при повторении курса лечения,
независимо от его продолжительности, и соблюдаться в течение 2 лет после окончания курса; - если,
несмотря на все принятые меры предосторожности, во время лечения ацитретином или в течение 2 лет после его окончания наступит беременность, существует большой риск тяжелых пороков развития плода (например, грыжи головного мозга).
Особые указания
- Женщины детородного возраста в ходе лечения ацитретином не должны употреблять алкоголь,
поскольку имеются клинические данные о том, что при одновременном приеме ацитретина и алкоголя в организме может образовываться этретинат. Механизм этого метаболического превращения не установлен. - Приема этанола следует избегать на протяжении 2 мес. после прекращения терапии ацитретином.
- Женщинам детородного возраста нельзя переливать кровь от больных,
получающих ацитретин. Во время лечения ацитретином и в течение года после его завершения донорство крови запрещено. - Следует контролировать функцию печени до начала лечения и каждые 1-2 нед. в процессе лечения . Если функция печени не нормализуется или ухудшается,
препарат следует отменить. В этих случаях рекомендуется продолжать контроль за функцией печени напротяжении, по крайней мере, еще 3 месяцев. - Необходимо контролировать уровень холестерина и триглицеридов в сыворотке крови,
особенно у больных группы риска (нарушения липидного обмена, сахарный диабет, ожирение, алкоголизм) и при длительном лечении. - У больных сахарным диабетом ацитретин может улучшать или ухудшать толерантность к глюкозе,
поэтому на ранних этапах лечения концентрацию глюкозы в крови следует определять чаще обычного. - Взрослым,
получающим длительную терапию ацитретином, следует регулярно проводить соответствующие обследования для исключения аномалий окостенения. При возникновении таких нарушений следует обсудить с больным вопрос о продолжении лечения, тщательно соотнеся возможный риск и пользу от применения препарата. У детей нужно внимательно следить за параметрами роста и развитием костей. - Из-за возможности нарушения ночного зрения больных следует предупреждать о необходимости проявления осторожности при вождении автомобиля или работе с машинами и механизмами в ночное время. Следует проводить тщательный мониторинг зрения больного.
Контроль лабораторных показателей во время лечения ацитретином
|
Интервал в неделях | |||||||
|
0 |
1 |
2 |
3 |
4 |
6 |
8 | |
|
Общий анализ крови1 Показатели функции печени Показатели функции почек Триглицериды, |
Х Х Х Х |
Х Х |
Х Х |
Х Х |
Х Х Х Х |
Х Х |
Х Х Х Х |
|
Анализ мочи на беременность |
Х |
Ежемесячно в течение 2 лет после окончания лечения | |||||
|
Глюкоза крови |
Х | ||||||
Примечание. 1 Гемоглобин,
Комбинированное применение фототерапии и ацитретина
Фототерапия и системные ретиноиды оказывают синергическое действие,
Комбинированная терапия имеет ряд преимуществ по сравнению с монотерапией,
Следует учитывать,
Ацитретин назначают за 7-14 дней до начала фототерапии,
Перед назначением ацитретина больным,
Циклоспорин - иммуносупрессивный препарат,
Дозы и схемы применения
Начальная доза составляет 2,
Короткие курсы
Короткий курс лечения продолжают до тех пор,
Поддерживающая терапия
Поддерживающую терапию циклоспорином у больных псориазом проводят при невозможности назначения альтернативных средств. В этих случаях следует учитывать высокий риск развития побочных реакций,
Побочные реакции/безопасность
- Побочные реакции при приеме циклоспорина обычно имеют дозозависимый характер.
- Почки/артериальное давление (АД): повышение уровня сывороточного креатинина,
уровня азота мочевины крови, гипомагниемия, гиперкалиемия, повышение уровня мочевой кислоты, артериальная гипертензия, отеки, гемолитический уремический синдром. - Печень/желудочно-кишечный тракт: расстройства желудочно-кишечного тракта,
тошнота, диарея, метеоризм, повышение уровня билирубина, повышение активности аминотрансфераз, панкреатит, гиперплазия десен. - Злокачественные новообразования: при лечении циклоспорином,
как и другими иммуносупрессивными средствами, повышается риск развития лимфопролиферативных заболеваний и других злокачественных новообразований, особенно кожи . Частота их возникновения, главным образом, зависит от степени иммуносупрессии, особенно при комбинированном применении циклоспорина с другими иммуносупрессивными методами (фототерапия, лечение метотрексатом). - Другие: парестезии (чувство жжения в кистях и стопах),
миалгии, головная боль, тремор, гипертрихоз, тромбоцитопения, анемия, лейкопения, кожная сыпь, обратимая дисменорея, судороги, увеличение массы тела, гипергликемия, гиперурикемия, гиперкалиемия, гипомагниемия, - ишемическая болезнь сердца,
двигательная полинейропатия, нарушение зрения, ухудшение слуха, центральная апраксия, миопатия.
Беременность/лактация
Опыт применения циклоспорина у беременных женщин свидетельствует об отсутствии тератогенности,
Профилактика и лечение побочных реакций
Побочные эффекты циклоспорина обычно зависят от дозы и уменьшаются при ее снижении. При возникновении побочных реакций рекомендуется принимать меры для их купирования.
- При увеличении уровня сывороточного креатинина на 30% и более по сравнению с исходным значением следует обеспечить достаточное потребление больным жидкости. Когда уровень сывороточного креатининаувеличивается на 30-50% (даже в пределах нормы),
дозу препарата снижают минимум на 25% и повторно определяют содержание креатинина в сывороткекрови в течение 30 дней. Если оно остается повышенным на 30% и более, циклоспорин отменяют. Когда уровень креатинина увеличивается более чем на 50%, дозу препарата снижают, по крайней мере, в 2 раза. В этих случаях контроль концентрации креатинина осуществляют в течение 30 дней. Если она остается повышенной на 30% и более по сравнению с исходной, лечение циклоспорином прекращают. - Если развивается артериальная гипертензия (систолическое АД > 160 мм рт. ст. или диастолическое АД > 90 мм рт. ст. при двух измерениях подряд),
следует начать или усилить антигипертензивную терапию. Целесообразно применение антагонистов кальция, в частности, амлодипина (5-10 мг/сут.), нифедипина (возможно развитие гиперплазии десен) или исрадипина (2, 5-5мг/сут.). Однако препараты этой группы могут вызывать увеличение концентрации циклоспорина. Терапия ингибиторами АПФ или антагонистами рецепторов ангиотензина II повышает риск развития гиперкалиемии. Если, несмотря на лечение антагонистами кальция, систолическое АД остается выше 160 мм рт. ст., дозу циклоспорина следует снизить на 25%. Если и это не приводит к нормализации АД, лечение циклоспорином прекращают. - При гипомагниемии назначают препараты магния (начальная доза 200 мг/сут.,
при необходимости ее увеличивают). Если переносимость иэффективность циклоспорина в остальном хорошие, а неврологические расстройства, связанные со снижением уровня магния, отсутствуют, дополнительные меры не требуются. - При гиперкалиемии рекомендуют снижение потребления калия с пищей и достаточное потребление жидкости (2-3 л в сутки). Если эти меры неприводят к адекватному ответу,
дозу циклоспорина снижают на 25%. - При гиперурикемии рекомендуются диета с низким содержанием пуринов и достаточное потребление жидкости (2-3 л в день). Если гиперурикемия сохраняется,
дозу снижают на 25%. При отсутствии улучшения препарат отменяют. - При увеличении сывороточного уровня аминотрансфераз или уровня общего билирубина более чем в 2 раза по сравнению с нормой следует снизить дозу препарата на 25% и повторить анализ показателей функциипечени в течение 30 дней. Если они остаются повышенными,
циклоспорин следует отменить. - В случае увеличения уровня липидов в крови (холестерин и/или триглицериды) рекомендуется соблюдение диеты с низким потреблением холестерина и жиров. Если нарушения липидного обмена сохраняются,
препарат или отменяют, или уменьшают его суточную дозу в зависимости от выраженности гиперлипидемии и риска для пациента. Рекомендуется тщательное наблюдение пациентов, которые получают лечение циклоспорином и статинами, с определением активности креатинфосфокиназы в сыворотке крови с целью раннего выявления признаков миопатии и своевременного снижения дозы или, при необходимости, отмены препарата. - Если развивается гиперплазия десен,
необходимо более тщательное соблюдение гигиены полости рта. В зависимости от ее выраженности и прогрессирования могут быть рекомендованы снижение дозы или отмена циклоспорина.
Противопоказания/ограничения:
- гиперчувствительность;
- злокачественные новообразования;
- неконтролируемая артериальная гипертензия;
- инфекционные заболевания,
не поддающиеся адекватной терапии.
С осторожностью:
- почечная и печеночная недостаточность;
- гиперкалиемия;
- гиперурикемия;
- одновременный прием нефротоксичных или других системных иммуносупрессивных средств;
- одновременная фототерапия;
- одновременное применение системных ретиноидов или терапия ретиноидами в течение последних 4 нед. до назначения циклоспорина;
- предшествующая длительная терапия метотрексатом;
- беременность,
лактация; - вакцинация живыми вакцинами;
- предраковые поражения кожи;
- алкоголизм;
- эпилепсия.
Взаимодействие
- Повышение уровня циклоспорина возможно при применении следующих препаратов: антагонисты кальция (дилтиазем,
никардипин, нифедипин, верапамил, мибефрадил), амиодарон, антибиотики-макролиды(эритромицин, кларитромицин и др.), доксициклин, гентамицин, тобрамицин, тикарциллин, хинолоны (ципрофлоксацин), кетоконазол и вменьшей степени флуконазол и итраконазол, пероральные контрацептивы, андрогенные стероиды (норэтистерон, левоноргестрел, метилтестостерон, этинилэстрадиол), даназол, аллопуринол, бромокриптин, метилпреднизолон(в высоких дозах), ранитидин, циметидин, метоклопрамид, пропафенон, ингибиторы протеаз (например, саквинавир), ацетазоламид, амикацин, статины (в частности, аторвастатин и симвастатин), производные дезоксихолевой кислоты (урсодеоксихолевая кислота), грейпфрутовый сок. - Снижение уровня циклоспорина возможно при применении следующих препаратов: Карбамазепин,
фенитоин, барбитураты, метамизол, рифампицин, октреотид, тиклопидин, нафциллин, пробукол, троглитазон, сульфадимидин и триметоприм внутривенно, зверобой. - Усиление нефротоксичности может иметь место при одновременном назначении следующих препаратов: аминогликозиды (гентамицин,
тобрамицин), амфотерицин В, триметоприм и сульфаметоксазол, ванкомицин, ципрофлоксацин, ацикловир, мелфалан, нестероидные противовоспалительные препараты (диклофенак, напроксен, сулиндак). При применении этих препаратов рекомендуется чаще определять уровень сывороточного креатинина и при необходимости снижать их дозы.Значительное, но обратимое снижение функции почек возможно при сочетанном применении фибратов (безафибрата и фенофибрата). - При одновременном лечении статинами возможно ухудшение миопатии,
поэтому следует тщательно взвешивать возможный риск. - При лечении циклоспорином возможно повышение уровня некоторых препаратов в результате снижения их клиренса,
в частности, дигоксина, колхицина, преднизолона, некоторых статинов (например, ловастатина) и диклофенака. Причина, по-видимому, заключается в снижении эффекта «первого прохождения» (угроза повреждения почек).
Другие взаимодействия:
- повышение риска гиперплазии десен при сочетанном применении нифедипина;
- усиление иммуносупрессии и увеличение риска развития опухолей при сочетанном применении других иммуно-супрессивных средств или онкогенных препаратов;
- снижение эффективности вакцинации;
- уменьшение эффективностиконтрацептивов,
содержащих прогестерон; - увеличение риска развития судорог при применении высоких доз преднизона,
преднизолона и метилпреднизолона.
Передозировка
В случаях передозировки следует приостановить применение циклоспорина,
Особые указания
Лечение циклоспорином должно осуществляться врачами,
Контроль лабораторных показателей во время лечения циклоспорином
| методы | Интервал в неделях | |||||
| До | 2 | 4 | 8 | 12 | 16 | |
| Общий анализ крови1 | Х | Х | Х | Х | Х | Х |
| Показатели функции печени2 | Х | Х | Х | Х | Х | Х |
| Электролиты3 | Х | Х | Х | Х | Х | Х |
| Сывороточный креатинин | Х | Х | Х | Х | Х | Х |
| Мочевина | Х | Х | Х | Х | Х | Х |
| Анализ мочи | Х | Х | Х | Х | Х | |
| Мочевая кислота | Х | Х | Х | Х | Х | |
| Анализ мочи на беременность4 | Х | |||||
|
Холестерин, |
Х | Х | Х | |||
| Магний5 | Х | |||||
Примечание. 1 Эритроциты,
- Опыт применения циклоспорина у пожилых людей ограничен. После 50 лет при терапии циклоспорином значительно увеличивается риск развития почечной недостаточности. Таким больным необходим тщательный контроль функции почек.
- Циклоспорин может повышать риск развития различных бактериальных,
паразитарных, вирусных и грибковых инфекций.Увеличение частоты развития инфекционных заболеваний наблюдалось у больных псориатическим артритом, которые наряду сциклоспорином получали другие иммуносупрессивные средства. - Содержание этанола в капсулах препарата составляет 12,
7 об. % (капсулы 100 мг содержат 0, 1 г этанола). Следует соблюдать осторожность при использовании циклоспорина у пациентов с заболеваниями печени, эпилепсией или поражением головного мозга, а также у лиц, злоупотребляющих алкоголем, беременных женщин и детей. - Циклоспорин обычно не рекомендуется назначать после длительной терапии метотрексатом или ретиноидами.
- При наличии соответствующей аппаратуры целесообразно проводить измерение уровня циклоспорина в крови больных,
результаты которого являются одним из факторов, определяющих режим дозирования, и рассматриваются во взаимосвязи с клиническими и лабораторными показателями. - Во время лечения циклоспорином следует избегать избыточного поступления калия с пищей,
не использовать калий содержащие препараты и калий сберегающие диуретики. - Эффективность вакцинации во время лечения циклоспорином может быть снижена. Применение живых ослабленных вакцин не рекомендуется.
- Следует соблюдать осторожность при одновременном применении циклоспорина и алкоголя.
- Пациенты,
применяющие циклоспорин, не должны одновременно получать ПУВА-терапию или средневолновую УФ-терапию. Больных следует предупреждать о необходимости предохранения от прямого воздействия солнечных лучей.
Биологические препараты,
1. Инфликсимаб
Инфликсимаб - селективный антагонист ФНО-а,
Дозы и схемы применения
Препарат вводят внутривенно капельно в течение не менее 2 ч. со скоростью не более 2 мл/мин. под наблюдением медицинского персонала.Для лечения псориаза и псориатического артрита начальная доза инфликсимаба составляет 5 мг на кг веса больного. После первого введения препарат вводят в той же дозе через 2,
Побочные реакции/безопасность
В клинических исследованиях побочные реакции отмечались приблизительно у 60% больных,
- Инфузионные реакции возникают во время инфузий или в течение 1-2 ч. после нее. К ним относят отек глотки/гортани,
бронхоспазм, озноб, головную боль, приливы, тошноту, одышку. В клинических испытаниях частота развития инфузионных реакций при применении инфликсимаба составила около 20%, вгруппе сравнения (плацебо) - около 10%. Примерно 3% пациентов были вынуждены прекратить лечение в связи с развитием инфузионных реакций, которые у всех пациентов были обратимыми (после медикаментозной терапии или без нее). - Реакции гиперчувствительности замедленного типа в виде артралгии,
миалгии, лихорадки и сыпи развиваются у 1% больных псориазом в начале курса лечения. - В клинических испытаниях,
когда лечение инфликсимабом проводилось повторно спустя 2-4 года после предыдущего курса терапии, у пациентов отмечались побочные реакции (миалгия, артралгия, сопровождающиеся лихорадкой и/или сыпью, зуд, отек лица, губ или рук, дисфагия, крапивница, боль в горле и/или головная боль), которые развивались спустя 3-12 дней после повторной инфузии. - Инфекционные осложнения являются наиболее частыми серьезными побочными эффектами. С ними было связано примерно 50% всех зарегистрированных летальных исходов. Имелись случаи развития туберкулеза,
включая милиарный туберкулез с внелегочной локализацией, в некоторых случаях с летальным исходом. - Злокачественные новообразования и лимфопролиферативные заболевания. Отмечены случаи появления или рецидива злокачественного новообразования. Частота развития лимфомы у пациентов,
которым проводилось лечение инфликсимабом, была выше, чем ожидаемая частота развития этого заболевания у населения в целом. Частота развития других форм злокачественных новообразований у больных, которым проводилось лечение инфликсимабом, не превышала регистрируемой частоты их у населения в целом. - Сердечно-сосудистая недостаточность.Описаны случаи прогрессирования сердечно-сосудистой недостаточности на фоне применения инфликсимаба. Имеются редкие сообщения о впервые выявленной сердечнососудистой недостаточности,
в том числе у больных, не имевших ранее заболеваний сердечно-сосудистой системы. - Изменения со стороны печени и желчевыводящих путей. Встречаются очень редкие сообщения о появлении желтухи и неинфекционного гепатита,
в некоторых случаях имевшего признаки аутоиммунного гепатита, развитии печеночной недостаточности, приведшей к необходимости пересадки печени или фатальному исходу. Причинно-следственной связи между возникновением этих побочных реакций и лечением инфликсимабом не установлено. Наблюдались случаи обострения гепатита В у больных, являвшихся хроническими вирусоносителями (имевших положительную реакцию на HBsAg). - При лечении инфликсимабом может наблюдаться слабое или умеренное повышение активности аминотрансфераз без развития выраженного повреждения печени. B большинстве случаев повышение содержания аминотрансфераз носит преходящий характер и протекает бессимптомно.Уменьшение или возврат к исходному уровню этих показателей происходит независимо от того,
продолжается или прекращается лечение инфликсимабом или меняется сопутствующая терапия. Повышение активности аланинаминотрансферазы до уровня, равного или превышающего 5-кратное значение верхнего предела нормы, отмечено у 1% пациентов. - При применении инфликсимаба описаны отдельные случаи развития демиелинизирующих заболеваний центральной нервной системы,
неврита зрительного нерва, эпилептических припадков. - У части больных при лечении инфликсимабом появлялись антинуклеарные антитела в сыворотке крови. Описаны случаи обратимого волчаночноподобного синдрома.
Беременность/лактация
Инфликсимаб не рекомендуется применять во время беременности. При проведении лечения препаратом и в течение 6 мес. после его окончания следует использовать надежные методы контрацепции. При назначении инфликсимаба следует прекратить кормление грудью. Грудное вскармливание разрешается не ранее чем через 6 мес. после окончания терапии.
Профилактика и лечение побочных реакций
Для раннего выявления острой инфузионной реакции больного следует тщательно наблюдать во время и в течение как минимум 1-2 ч. после инфузии препарата. При появлении острой инфузионной реакции введение препарата должно быть прекращено. При проведении инфузий инфликсимаба необходимо иметь соответствующее оборудование и медикаменты (адреналин,
Противопоказания/ограничения
- Реакции повышенной чувствительности на инфликсимаб,
другие мышиные белки, а также на любой из неактивных компонентов препарата. - Тяжелый инфекционный процесс,
например, сепсис, абсцесс, туберкулез или иная оппортунистическая инфекция. - Сердечная недостаточность - тяжелая или средней степени тяжести.
- Беременность и грудное вскармливание.
- Возраст менее 18 лет.
Взаимодействие
Взаимодействие инфликсимаба с другими препаратами не изучалось. Одновременное применение с метотрексатом у больных снижает образование антител к инфликсимабу и повышает его концентрацию в плазме .
Передозировка
Однократное введение инфликсимаба в дозах до 20 мг/кг не вызывало прямых токсических эффектов. В случае передозировки необходимонаблюдение и немедленное купирование симптомов.
Особые указания
- Инфликсимаб при введении может вызвать развитие острых аллергических реакций (немедленного типа) и аллергических реакцийзамедленного типа. Острые инфузионные реакции могут развиться немедленно или в течение нескольких часов после введения. За больным,
получающим инфликсимаб, следует установить наблюдение во время и втечение как минимум 1-2 ч. после инфузии препарата. - У некоторых больных могут вырабатываться антитела к инфликсимабу,
что ассоциируется с более частым развитием инфузионных реакций. У пациентов, страдающих болезнью Крона, отмечена взаимосвязь образования антител и уменьшения продолжительности эффекта от лечения. Больные, прекратившие прием иммунодепрессантов до или во время лечения инфликсимабом, более подвержены риску образования этих антител. При развитии тяжелых реакций следует провести симптоматическую терапию, дальнейшее применение препарата должно быть исключено. - При увеличении интервала между инфузиями повышается вероятность образования антител к инфликсимабу. При повторном назначении инфликсимаба после продолжительного перерыва в лечении необходимо соблюдать настороженность в отношении появления у больного реакцииповышенной чувствительности замедленного типа.
- При назначении инфликсимаба пациентам,
имеющим в анамнезе указания на злокачественные новообразования, или при решении вопроса о продолжении лечения инфликсимабом пациентов со впервые выявленными новообразованиями следует соблюдать особую осторожность. - До начала лечения инфликсимабом больного следует тщательно обследовать для выявления как активного,
так и латентного туберкулезного процесса. Обследование должно включать:
- тщательный сбор анамнеза (наличие в прошлом туберкулеза и/иликонтакта с больными туберкулезом);
- рентгенологическое исследование грудной клетки в двух проекциях;
- проведение туберкулиновой пробы;
- консультация фтизиатра.
- При подозрении на наличие туберкулезного процесса применение инфликсимаба следует прекратить до установления диагноза и при необходимости провести соответствующую терапию.
- Пациента следует информировать о том,
что ему необходимо обратиться к врачу в случае появления во время лечения инфликсимабом или после его окончания следующих симптомов: кашель, потеря массы тела, субфебрильная температура тела. - Во время лечения и после его окончания за больным следует вести тщательное наблюдение для выявления признаков возможной инфекции.Поскольку элиминация инфликсимаба происходит в течение 6 мес.,
больной в течение этого периода должен постоянно находиться под наблюдением врача. Лечение инфликсимабом следует прекратить в случае развития у больного тяжелой инфекции, в том числе туберкулеза, сепсиса или пневмонии. - Не рекомендуется применять во время лечения инфликсимабом живые вакцины.
- В редких случаях возможно развитие аутоиммунного процесса у генетически предрасположенных больных. В случае появления стойкой сыпи,
лихорадки, боли в суставах, утомляемости, наличия в крови антителк ДНК лечение инфликсимабом должно быть прекращено. - Следует тщательно взвешивать соотношение пользы и риска от применения инфликсимаба у пациентов с ранее существовавшим или недавно появившимся демиелинизирующим заболеванием ЦНС.
- Больных с умеренно выраженной недостаточностью кровообращения следует тщательно наблюдать. В случае нарастания симптомов недостаточности кровообращения инфликсимаб следует отменить.
- Пациенты с признаками нарушения функции печени должны быть обследованы для выявления заболеваний печени. В случае появления желтухи или повышения активности аланинаминотрансферазы до уровня,
превышающего 5-кратное верхнее значение нормы, следует отменить инфликсимаб и провести тщательное обследование. - Вирусоносители гепатита В должны быть обследованы до лечения инфликсимабом и постоянно наблюдаться во время лечения с целью своевременного выявления возможного обострения заболевания.
- Эффективность и безопасность лечения инфликсимабом детей и подростков в возрасте до 18 лет включительно,
страдающих псориатическим артритом и псориазом, не изучены. До получения убедительных данных применять препарат в этих возрастных группах неследует. - Специальных исследований по применению инфликсимаба у лиц пожилого возраста,
а также у лиц с заболеваниями печени и почек не проводилось.Имеется ограниченный опыт, свидетельствующий о безопасности лечения инфликсимабом больных, подвергшихся артропластике.
Контроль лабораторных показателей во время лечения инфликсимабом
| Недели инфузии | ||||
| До |
2-я неделя |
6-я неделя |
Каждые 8 недель | |
| Общий анализ крови1 | Х | Х | Х | Х |
| Общий анализ мочи | Х | Х | Х | Х |
|
АЛТ, | Х | Х | Х | Х |
| Тест на беременность | Х | |||
Примечание. 1 Гемоглобин,
2. Адалимумаб
Селективное иммуносупрессивное средство адалимумаб - это полностью идентичные человеческим моноклональные антитела,
Передозировка.
Максимальная переносимая доза адалимумаба у человека не установлена. Повторное применение адалимумаба в дозах до 10 мг/кг не сопровождалось токсическими эффектами,
Лекарственное взаимодействие
У больных ревматоидным артритом,
Беременность и лактация.Адалимумаб противопоказан при беременности и в период грудного вскармливания.Адекватных и строго контролируемых исследований применения препарата у беременных женщин не проводилось. Женщинам репродуктивного возраста следует избегать зачатия во время лечения препаратом. Учитывая риск развития серьезных побочных эффектов у новорожденного,
Побочные действия
- По данным клинических исследований приблизительно у 15% пациентов можно ожидать развитие реакций в месте введения препарата,
какодних из наиболее часто встречающихся побочных эффектов при введенииадалимумаба в контролируемых клинических исследованиях. - Инфекции: очень часто - инфекции дыхательных путей (включая инфекции верхних и нижних дыхательных путей,
пневмонию, синусит, фарингит, назофарингит и герпес-вирусную пневмонию); часто - генерализованные инфекции (включая сепсис, кандидоз и грипп), инфекции ЖКТ (включаявирусный гастроэнтерит), инфекции кожи и мягких тканей (включаяпаронихий, целлюлит, импетиго, некротизирующий фасциит и опоясывающий лишай), инфекции уха, инфекции полости рта (включая простой герпес, оральный герпес и поражения зубов), инфекции половой сферы (включая вульвовагинальную микотическую инфекцию), инфекции мочевыделительного тракта (включая пиелонефрит); нечасто -оппортунистические инфекции и туберкулез (включая кокцидиомикоз, гистоплазмоз и комплекс инфекций, вызываемых Mycobacterium avium), неврологические инфекции (включая вирусный менингит), инфекции глаза, бактериальные инфекции, инфекции суставов. - Новообразования: часто - доброкачественные новообразования,
рак кожи, кроме меланомы (включая базально-клеточную карциному и чешуйчато-клеточную карциному); нечасто - лимфома, паренхиматозные новообразования, новообразования молочной железы, легких и щитовидной железы, меланома. - Со стороны крови и лимфатической системы: очень часто - лейкопения (включая нейтропению и агранулоцитоз),
анемия; часто - тромбоцитопения, лейкоцитоз; нечасто - идиопатическая тромбоцитопеническая пурпура; редко- панцитопения. - Со стороны иммунной системы: часто - реакции гиперчувствительности,
сезонная аллергия. - Со стороны обмена веществ: очень часто - повышение уровня липидов; часто - гипокалиемия,
повышение уровня мочевой кислоты, патологические изменения содержания натрия, гипокальциемия, гипергликемия, гипофосфатемия, увеличение уровня калия в крови; нечасто - дегидратация. - Со стороны нервной системы: очень часто - головная боль; часто -парестезии (включая гипестезии),
мигрень, невралгия седалищного нерва, изменения настроения (включая депрессию), раздражительность, бессонница, головокружение; нечасто - тремор; редко - рассеянный склероз. - Со стороны органов чувств: часто - конъюнктивит,
нарушения зрения; нечасто - блефарит, отек века, диплопия, глухота, звон в ушах. - Со стороны сердечно-сосудистой системы: часто - артериальная гипертензия,
приливы, гематомы, тахикардия; нечасто - аритмия, застойная сердечная недостаточность; редко - остановка сердца, артериальная окклюзия, тромбофлебит, аневризма аорты. - Со стороны дыхательной системы: часто - кашель,
астма, диспноэ; нечасто - хроническая обструктивная болезнь легких, интерстициальные заболевания легких. - Со стороны пищеварительной системы: очень часто - тошнота,
рвота, боль в животе, повышение активности печеночных ферментов; часто - диспепсия, гастроэзофагеальный рефлюкс, сухость во рту (sicca syndrome), желудочно-кишечные кровотечения; нечасто - панкреатит, дисфагия, отек лица, холецистит, холестаз, повышение содержания билирубина, печеночныйстеатоз. - Дерматологические реакции: очень часто - сыпь (в т.ч. эксфолиативная); часто - зуд,
крапивница, кровоизлияния (в т.ч. пурпура), дерматит и экзема, ломкость ногтей, гипергидроз; нечасто - ночная потливость, рубцы. - Со стороны костно-мышечной системы: очень часто - костно-мышечная боль; часто - мышечные спазмы; нечасто - рабдомиолиз; редко - системная красная волчанка.
- Со стороны мочевыделительной системы: часто - гематурия,
почечная недостаточность; нечасто - никтурия. - Со стороны половой системы: нечасто - никтурия,
эректильная дисфункция. - Со стороны лабораторных показателей: часто - нарушения показателей
- свертывания крови (включая увеличение АЧТВ),
положительные тесты на аутоантитела (включая антитела к двойной спирали ДНК), увеличение уровня ЛДГ. - Местные реакции: очень часто - реакции в месте инъекции (включая эритему).
- Прочие: часто - боль в грудной клетке,
отеки; нечасто - воспаление, ухудшение заживления ран.
Особые указания.
Адалимумаб имеет ряд важных особенностей. В частности,
Имеются результаты длительного наблюдения больных псориазом при непрерывном открытом лечении адалимумабом в течение более 3 лет в рамках продленного периода (OLE) из крупного исследования REVEAL . Оценивалась эффективность и безопасность непрерывной терапии адалимумабом больных среднетяжелым и тяжелым псориазом в течениеболее трех лет. В исследованиях продемонстрировано,
Согласно анализу безопасности применения адалимумаба при псориазе,
3. Устекинумаб
Устекинумаб представляет собой полностью человеческие моноклональные антитела класса IgG1k,
Способ применения и дозы
Устекинумаб предназначен для подкожных инъекций.Рекомендованная доза составляет 45 мг. Вторую инъекцию делают 4 недели спустя после первого применения,
Побочные эффекты
В клинических исследованиях устекинумаба были отмечены следующие побочные эффекты:
- инфекции (одонтогенные инфекции,
инфекции верхних дыхательных путей, назофарингит, воспаление подкожной жировой клетчатки, опоясывающий лишай, вирусные инфекции верхних дыхательных путей); - психические нарушения (депрессия);
- со стороны центральной нервной системы (головокружение,
головная боль); - со стороны дыхательной системы (боль в горле и гортани,
заложенность носа); - со стороны желудочно-кишечного тракта (диарея,
рвота); - со стороны кожии подкожных тканей (зуд);
- со стороны костно-мышечной системы (боль в спине,
миалгия, артралгия); - общие расстройства и реакции в месте введения (усталость,
эритема в месте введения, боль в месте введения, реакции в месте введения, включая кровоизлияние, гематому, уплотнение, припухлость и зуд); - злокачественные новообразования (немеланомная форма рака кожи,
злокачественные новообразования простаты, кишечника, молочных желез и меланома in situ); - реакции гиперчувствительности (сыпь,
крапивница).
Иммуногенность: примерно у 6% больных,
В пострегистрационном применении устекинумаба были выявлены нежелательные явления со стороны иммунной системы: реакции гиперчувствительности (включая сыпь и крапивницу),
Беременность и лактация.Не рекомендуется применять препарат во время беременности,
Следует принять решение о прекращении грудного вскармливания в период приема препарата или об отмене терапии устекинумабом.
Противопоказания
- Клинически значимая повышенная чувствительность к устекинумабу или любому вспомогательному веществу препарата;
- Детский возраст (до 12 лет);
- Беременность и лактация;
- Серьезные инфекционные заболевания в острой фазе,
в том числетуберкулез; - Злокачественные новообразования.
С осторожностью
- Хронические или рецидивирующие паразитарные и инфекционные заболевания вирусной,
грибковой или бактериальной природы. - Злокачественные новообразования в анамнезе.
- Пожилой возраст.
Передозировка
Во время проведения клинических исследований пациентам однократно внутривенно вводили дозы до 6 мг/кг без развития дозолимитирующей токсичности. В случае передозировки рекомендуется контролировать состояние больного для выявления признаков и симптомов побочных эффектов и при их развитии следует немедленно начинать соответствующую симптоматическую терапию.
Особые указания
- Устекинумаб является селективным иммунодепрессантом и может повышать риск развития инфекций и реактивации инфекций,
находящихся в латентной фазе. В клинических исследованиях при применении устекинумаба у больных наблюдались серьезные бактериальные, грибковые и вирусные инфекции. Устекинумаб не следует применять у больных склинически значимыми, активными инфекциями. Следует проявлятьосторожность при применении препарата у больных с хроническими инфекциями или наличием рецидивирующих инфекций в анамнезе. - Перед началом применения препарата следует провести тестирование больного на наличие туберкулеза. Не следует применять устекинумаб у больных с активным туберкулезом. При наличии латентного или активного туберкулеза (в том числе в анамнезе) следует начать его лечение до начала применения устекинумаба. Также следует начать лечение туберкулеза у больных,
у которых достаточный эффект от его предыдущего лечения неподтвержден. В период лечения устекинумабом и после этого следует тщательно наблюдать за больными для выявления признаков и симптомов активного туберкулеза. - Больных следует предупредить о необходимости обращения к врачу при появлении признаков и симптомов,
позволяющих предположить инфекцию. При развитии серьезной инфекции применение устекинумаба необходимо отменить, пациент должен находиться под контролем медицинского персонала. Не следует применять устекинумаб до окончания лечения инфекции. - Иммунодепрессанты могут повышать риск развития злокачественных новообразований. У некоторых больных,
получавших устекинумаб в клинических исследованиях, наблюдалось возникновение злокачественных новообразований (кожных и некожных форм). Применение устекинумаба небыло изучено у пациентов со злокачественными опухолями в анамнезе.Следует проявлять осторожность при назначении препарата пациентам со злокачественными опухолями в анамнезе, а также при рассмотрении продолжения лечения устекинумабом пациентов с диагностированными злокачественными новообразованиями. У всех пациентов в возрасте старше 60 лет, а также у пациентов ранее получавших длительную терапию иммунодепрессантами или УФ-излучением, необходимо проводить обследование на наличие немеланомного рака кожи. - В пострегистрационном применении устекинумаба известны случаи возникновения серьезных реакций гиперчувствительности,
включая ангионевротический отек и анафилаксию. При развитии анафилактических идругих серьезных реакций гиперчувствительности следует немедленно прекратить применение устекинумаба и назначить соответствующее лечение. - Не следует проводить вакцинацию пациента живыми вакцинами в период лечения устекинумабом,
а также в период 15 недель до вакцинации (после приема последней дозы препарата) и 2 недели после вакцинации.Следует соблюдать осторожность при применении живых вакцин для иммунизации членов семьи пациента, получающего устекинумаб, поскольку имеется риск вирусо- или бактериовыделения и передачи инфекции от этих лиц больным. Длительное лечение устекинумабом не подавляет гуморальный иммунный ответ на вакцины, содержащие пневмококковый полисахарид и противостолбнячную вакцину. Вместе с устекинумабом можно применять вакцины, содержащие инактивированные микроорганизмы, однако индуцированный иммунный ответ может быть недостаточным, чтобы предотвратить заболевание. - Сопутствующая иммуносупрессивная терапия: безопасность и эффективность применения устекинумаба в комбинации симмунодепрессивными препаратами и фототерапией не изучалась висследованиях у пациентов с псориазом. В ходе исследований у пациентов с псориатическим артритом совместное применение с метотрексатом невлияло на безопасность и эффективность устекинумаба . Следует проявлять осторожность при рассмотрении возможности одновременного
- применения других иммунодепрессантов и устекинумаба,
а также при переходе с терапии другим противопсориазным биологическим препаратомна терапию устекинумабом. - Применение у пожилых больных (старше 65 лет): из 4031 пациентов,
принимавших устекинумаб, 248 являлись пациентами в возрасте старше 65лет (183 пациента с псориазом и 65 - с псориатическим артритом). В ходе клинических исследований не было выявлено влияния возраста на клиренс или объем распределения препарата. Несмотря на то, что в ходе исследований препарата не было выявлено различий в безопасности и эффективности препарата для пожилых пациентов старше 65 лет посравнению с более молодыми пациентами, число пожилых пациентов недостаточно для окончательного вывода о влиянии возраста (или об отсутствии влияния) на клиническую эффективность.
Применение у детей: безопасность и эффективность устекинумаба у детей не изучалась.Изучения применения препарата у пациентов с почечной или печеночной недостаточностью не проводилось.
Особые указания.
В настоящее время имеются данные об эффективности и безопасности непрерывной терапии устекинумабом в течение 5 лет больных среднетяжелым и тяжелым псориазом. В многоцентровых двойных слепых рандомизированных плацебо-контролируемых исследованиях показано,
| Калькулятор расчета индекса площади поражения и тяжести псориаза (PASI) |
| Хейли-Хейли болезнь - инверсный псориаз - кандидоз складок : дифференциальный диагноз |
| Псориаз.Федеральные клинические рекомендации.2019 |
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|