 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
Актиномикоз распространен повсеместно в разнообразных географических зонах. В средней полосе России актиномикоз признан самым частым инфекционным дерматозом.Входными воротами при экзогенном заражении являются повреждения кожи,
Возбудители актиномикоза - грамположительные бактерии,
В развитии актиномикоза значительную роль играют микро- и макротравмы,
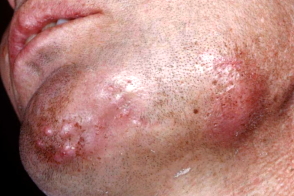
Актиномикоз составляет 5–10% в группе хронических гнойных заболеваний. Среди всех случаев актиномикоза 20% приходится на висцеральные поражения,
На шее,
Доказано,
Зачастую хронический гнойный гидраденит подмышечных и паховых областей осложняется актиномикозом и сочетается с поражением молочных желез. Встречается также изолированный актиномикоз молочных желез.
Вокруг возбудителя в крестцово-копчиковой области при благоприятных условиях происходит медленное формирование специфической гранулемы со множеством микроабсцессов и образованием характерных извитых свищевых ходов,
Нередко развиваются хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов; происходит нарушение функции пораженного органа; развивается стойкая анемия.
К редким формам заболевания относят актиномикоз среднего уха,
Актиномицеты растут на необогащенных питательных средах при 37 °C и не растут на стандартной для грибов среде - на агаре Сабуро с декстрозой. Актиномицеты - необычные бактерии,
Гистологическая картина .материал можно окрашивать гематоксилином–эозином,
Рентгенологическое исследование. При помощи фистулографии можно оценить распространенность патологического процесса. Методика одновременной уро-,
- Актиномикоз челюстно-лицевой области и кожи дифференцируют от абсцесса,
неспецифического и туберкулезного лимфаденита, остеомиелита челюстей, остеобластокластомы, хронического атероматоза, вегетирующей пиодермии, конглобатных угрей, сикоза и др. - Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита,
плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда он симулирует новообразование легкого. Дифференцируют эту форму актиномикоза также с туберкулезом, аспергиллезом, нокардиозом, гистоплазмозом и другими заболеваниями. - Дифференциальную диагностику актиномикотического поражения молочной железы следует проводить с мастопатией,
гнойным маститом, абсцессом, опухолью. - Абдоминальный актиномикоз необходимо отличать от абсцесса передней брюшной стенки,
аппендикулярного инфильтрата, послеоперационного лигатурного свища, межкишечного абсцесса, перитонита, болезни Крона, абсцесса печени, опухоли и др. - Параректальный актиномикоз дифференцируют от эпителиально-копчиковой кисты,
абсцесса ягодиц, парапроктита, нагноившейся атеромы, фурункулеза, параректальных свищей, туберкулеза кожи, бластоматозных процессов. - Генитальный актиномикоз следует отличать от неспецифического воспалительного процесса,
флегмоны забрюшинной клетчатки, туберкулеза, хронического аднексита, миомы матки, тубоовариальной опухоли, рака матки и придатков, внематочной беременности, а также от аппендикулярного инфильтрата, пиосальпинкса, фурункулеза, влагалищных и ректовлагалищных свищей, хронической пиодермии наружных половых органов, бартолинита и др.
- Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю,
2–5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат - препарат отечественного производства, который стимулирует фагоцитоз в актиномикотической гранулеме, повышает сопротивляемость организма, вызывает положительную динамику иммунных реакций, оказывает противовоспалительное действие. Способствует сокращению длительности курсов антибиотикотерапии. - Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. Препараты пенициллинового ряда стали применять реже из-за резистентности. Предпочтение отдают цефалоспоринам,
тетрациклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2–3 нед. - Общеукрепляющая и дезинтоксикационная терапия.
- Лечение сопутствующих заболеваний.
- Хирургическое лечение. Радикальные и паллиативные операции проводят только после купирования островоспалительных явлений в очаге актиномикоза.В послеоперационном периоде противовоспалительную терапию и лечение актинолизатом продолжают,
по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. Швы снимают на 8–10-е сутки. Прогноз более благоприятен, если лечение начато в ранних стадиях заболевания на фоне адекватной иммунотерапии актинолизатом.
Профилактика
Для профилактики актиномикоза различных локализаций следует:
- соблюдать гигиену полости рта,
не брать в рот посторонние предметы, возможно, содержащие актиномицеты (соломинки, щепочки и др.); - избегать травмирования кожи и слизистых оболочек (входные ворота инфекции);
- своевременно обращаться к врачу для лечения хронических воспалительных заболеваний на коже,
в полости рта, торакальной и абдоминальной областях, генитальной и параректальной зонах; - применять адекватную профилактическую антибиотикотерапию при травматичном осложненном удалении зубов,
переломах, аппендэктомии, операциях в параректальных и крестцово-копчиковых областях и при других хирургических вмешательствах; - сокращать сроки бессменного использования внутриматочных спиралей.
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|