 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
Неизвестно ни о каком-либо предрасполагающем к данному заболеванию состоянии кожи,
Лихенификация может возникать вторично после многих зудящих дерматозов,
Различие между лихенификацией и некоторыми видами пруриго не совсем ясно в терминологии и на практике. У некоторых пациентов хроническое растирание и расчесывание кожи приводит к образованию узлов - узловатому пруриго или узловатой лихенификации. С интенсивным зудом может быть связано возрастание количества нейропептидов,
Зуд тяжелый,
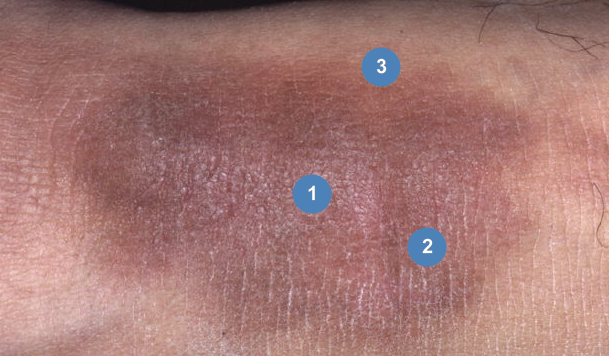
Исходный очаг обычно изолированный,
- центральную с инфильтрацией и первичной плоской лихенификацией;
- среднюю с близко расположенными лихеноидными папулами;
- периферическую с небольшим утолщением и пигментацией.
Существуют различные формы лихенификации с их собственными характеристиками в зависимости от локализации и длительности существования очага. В ранних очагах две внешние структурные зоны могут отсутствовать. В некоторых случаях может наблюдаться лейкодермия в сочетании с витилигоподобными пятнами и депигментированными участками инфильтрированных папул. Редко простой лишай представлен изолированными лихеноидными папулами без центральной лихенификации.
Может поражаться практически любой участок кожи,
Лишай затылочной области
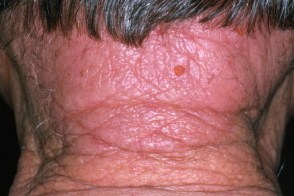 Возникает на задней поверхности шеи, Возникает на задней поверхности шеи, |
Узловатый нейродерматит волосистой части
головы представлен зудом и экскориированными папулами. В данной ситуации для образования узлов достаточно утолщения эпидермиса на волосистой части головы.
Гигантская лихенификация Потрие
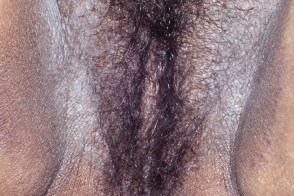 Представляет собой бородавчатые решетчатовидные бляшки, Представляет собой бородавчатые решетчатовидные бляшки, |
Лихенификация по типу «гальки»
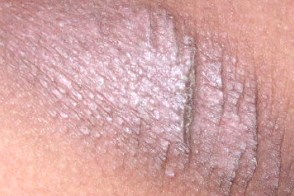 Клиническая картина представляет собой сливающиеся бляшки из гладких мелких папул или отдельные мелкие узелки, Клиническая картина представляет собой сливающиеся бляшки из гладких мелких папул или отдельные мелкие узелки, |
Простой хронический лишай требует устранения первичной причины лихенификации. Гистологическая картина имеет некоторые особенности в зависимости от локализации и длительности существования очага. Постоянно присутствуют гиперкератоз и акантоз. Отмечается удлинение межсосочковых клиньев эпидермиса. Иногда присутствуют спонгиоз и небольшие участки паракератоза. Повсеместно наблюдается гиперплазия.
- Атопическая экзема: выявляется в детском возрасте; наличие признаков атопии; симметричные лихенифицированные очаги в местах предпочтительной локализации,
положительные радиоаллергосорбентный тест (РАСТ) или кожные пробы; повышен уровень IgE. - Монетовидная экзема: отсутствие лихенифицированных бляшек.
- Псориаз: наличие псориатических очагов в других участках; толстые плотно прилегающие белые чешуйки на ярко-красном основании; биопсия; зуд обычно отсутствует.
- Хроническая лихенифицированная экзема: наличие более выраженных воспалительных изменений; биопсия.
- Гипертрофический плоский лишай: поражение слизистой оболочки примерно у 50% пациентов,
сетка Уикхема. - Амилоидозный лишай: биопсия; инфильтрированные,
зудящие папулы с типичной ребристой поверхностью, обычно не находятся в бляшках, расположение симметричное, - Узловатое пруриго Гайда: отдельные узлы на нормальной коже.
- Дерматофития: микробиология,
исследование под лампой Вуда. - Медикаментозные реакции (золото,
триметоприм - сульфаметоксазол, бупивакаин, кванидин, квинакрин): прекращение приема лекарств приводит к улучшению. - Кожная Т-клеточная лимфома: биопсия.
- Застойный дерматит: кожные очаги на голени при наличии венозной недостаточности.
Общие терапевтические рекомендации
- Лечение должно быть индивидуальным для каждого пациента в зависимости от различных провоцирующих факторов,
локализации и длительности существования конкретных очагов. - Пациент должен получить лечение по поводу возможных провоцирующих факторов. Очаги ухудшаются в период усталости и эмоционального напряжения и улучшаются при отдыхе и релаксации.
- В большинстве случаев растирание и расчесывание представляют собой рефлекторную,
неосознанную привычку. Объяснение пациенту механизма цепочки «зуд - расчесы» и его связи с заболеванием может помочь справиться с этой привычкой. - Некоторым пациентам требуется консультация психиатра и рекомендуется психотерапия,
если это необходимо. Это обычно лица, которые чувствуют эмоциональное беспокойство или имеют функциональные жалобы. - Обязателен поиск основного заболевания,
которое может быть связано с развитием лихенификации. - Во время активного лечения пациент должен избегать пользоваться мылом и детергентами при умывании пораженных участков,
а также коротко стричь ногти.
Системная терапия
Зуд является ведущим симптомом заболевания,
- Широко применяются антигистаминные препараты,
в ходе лечения наиболее полезно применять их перорально или парентерально. Гидроксизина гидрохлорид, дифенгидрамина гидрохлорид, хлорфенирамин и прометазин хорошо известны как классические антигистаминные препараты, блокирующие рецепторы Нь эти препараты рекомендуются для контроля над зудом. Цетиризин, лоратадин и мизоластин являются антигистаминными препаратами второго поколения, которые предпочитают для купирования зуда у социально активных пациентов, поскольку эти препараты не обладают седативным эффектом. Ципрогептадина гидрохлорид - еще один эффективный препарат для контроля зуда. - Антидепрессанты и анксиолитики. Во многих случаях антигистаминные средства недостаточно эффективны,
и их можно заменить психотропными препаратами. Транквилизаторы тормозят позывы к расчесам и уменьшают нервное напряжение. Трициклические антидепрессанты могут быть еще одной альтернативой для контроля над зудом, поскольку эффективно связывают Н1. Амитриптилин можно назначать пациентам с неврозами и депрессией для профилактики тенденции к растираниям и расчесам. - Антибиотики. Назначение соответствующих антибиотиков требуется в случаях осложнения вторичной инфекцией. Основным патогеном у таких пациентов является Staphylococcus aureus.
Местное лечение
- Глюкокортикоиды.Наружная терапия немыслима без применения кортикостероидов,
хотя с ними связаны побочные эффекты. Глюкокортикостероиды с высокой фармакологической, а также облегчают зуд и уменьшают инфильтрацию очагов. В обоих случаях применение очень мощных местных стероидов, а также стероидов под окклюзией рекомендуется на короткое время. Если очаг расположен в области гениталий, предпочтительнее применять стероиды со слабой фармакологической активностью.Можно попробовать введение триамцинолона ацетонида внутрь небольших очагов (кристаллическая суспензия) 10 мг/мл в концентрации 1:4 с 1% местным анестетиком. Следует предпринять меры предосторожности, чтобы избежать риска атрофии и депигментации. Инъекции не проводятся в экскориированные и инфицированные очаги. - Деготь.Противовоспалительные свойства дегтя и его продуктов хорошо известны. На несколько дней можно назначить чистый угольный деготь. Его лучше применять со смягчающими препаратами (эмолентами),
поскольку деготь высушивает кожу. Фотосенсибилизация, контактный дерматит и фолликулит могут возникнуть как побочные эффекты. Комбинированная терапия хорошо переносится, включая стероиды и деготь с ацетилсалициловой кислотой или без нее. - Мочевина.Препараты с мочевиной с большим успехом применялись для лечения,
поддерживающей терапии и профилактики нейррдермита. Их эффективность базируется на свойстве повышать способность рогового слоя к связыванию воды, а также на их кератолитическом действии, противозудном эффекте и способности подавлять пролиферацию. Полезной в лечении может быть комбинированное применение мочевины и гидрокортизона. - Доксепин.Местное применение 5% крема доксепина оказывает значительное противозудное действие у пациентов. Крем с доксепином приносит облегчение зуда,
причем побочные эффекты препарата временные и слабые. К ним относятся жжение в месте применения и сонливость.
Другие виды терапии
- Местное лечение антибиотиками в качестве монотерапии или в сочетании с глюкокортикостероидами дает хороший результат,
если присутствует вторичная инфекция. - Если возможным медиатором тяжелого зуда считается вещество Р или кальцитонин- генсвязанный пептид,
помогает применение крема с капсаицином. Он также применяется при лечении узловатого пруриго. - Криотерапия жидким азотом или СО2 оправдана при инфильтрации очага. Она оказывает противозудное действие.
- Примочки с трихлоруксусной кислотой (10-33%) или подофиллином (2-10%) несколько раз в зависимости от длительности существования очага уменьшают инфильтрат и облегчают зуд.
- Рентгеновское облучение сверхмягкими лучами может успешно применяться,
особенно при опухолевидной лихенификации. - В некоторых случаях эффект оказывает местное применение 0,
05% третиноина или ароматического ретиноида.
Альтернативные и экспериментальные методы лечения
- Альтернативно рекомендуется местная ПУВА-терапия 3 раза в неделю (3-5 Дж/см2) в количестве 20 сеансов.
- Болгарские дерматологи стали пионерами в успешном лечении ПХЛ с применением высокогорной климатотерапии. Зуд уменьшается при охлаждении в условиях пребывания на высоте 2000 м над уровнем моря. Патологически измененная реактивность организма регулируется до уровня гипосенсибилизации. Благотворный эффект высокогорной климатотерапии основывается на чистоте воздуха,
избытке ультрафиолетового излучения и низком давлении О2, что стимулирует гормональную активность надпочечников, - Акупунктура также помогает в облегчении зуда и может рекомендоваться в качестве поддерживающей терапии.
- Еще одним распространенным методом облегчения зуда являются прохладные или умеренно прохладные ванны.
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|