 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
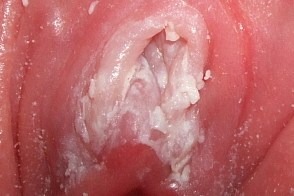 Урогенитальный кандидоз (urogenital candidiasis) - воспалительное заболевание мочеполового тракта, Урогенитальный кандидоз (urogenital candidiasis) - воспалительное заболевание мочеполового тракта, |
К грибам рода Candida,
УГК является широко распространенным заболеванием,
УГК не относится к инфекциям,
К эндогенным факторам риска развития УГК относят эндокринные заболевания (сахарный диабет,
Вопрос о причинах формирования рецидивирующего УГК не решен окончательно,
- В37.3 Кандидоз вульвы и вагины
- В37.4 Кандидоз других урогенитальных локализаций.Кандидозный:
- баланит (N51.2)
- уретрит (N37.0)
Клиническая классификация УГК включает в себя острую и хроническую форму заболевания в соответствии с характером его течения. Рядом экспертов предлагается иная клиническая классификация:
- неосложнённый (спорадический) УГК: как правило,
вызывается C.albicans; является впервые выявленным или развивающимся спорадически (менее 4 раз в год); сопровождается умеренными проявлениями вульвовагинита; наблюдается у женщин, не имеющих факторов риска развития заболевания, сопровождающихся подавлением реактивности организма (сахарный диабет, прием цитостатических, глюкокортикостероидных препаратов и др.); - осложнённый УГК: как правило,
вызывается Candida non-albicans; является рецидивирующим (развивается 4 и более раза в год); сопровождается выраженными объективными симптомами вульвовагинита (яркая островоспалительная эритема, отек, изъязвления, трещины слизистых оболочек и кожи перианальной области); наблюдается у женщин, имеющих факторы риска развития заболевания, сопровождающиеся подавлением реактивности организма.
Женщины
Субъективные симптомы:
- белые или желтовато-белые творожистые,
густые или сливкообразные выделения из половых путей, как правило, усиливающиеся перед менструацией; - зуд,
жжение на коже и слизистых оболочках аногенитальной области; - дискомфорт в области наружных половых органов;
- болезненность во время половых контактов (диспареуния);
- зуд,
жжение, болезненность при мочеиспускании (дизурия).
Объективные симптомы:
- гиперемия и отечность в области вульвы,
влагалища; - белые,
желтовато-белые творожистые, густые или сливкообразные вагинальные выделения, адгезированные на слизистой оболочке вульвы, в заднем и боковых сводах влагалища; - трещины кожных покровов и слизистых оболочек в области вульвы,
задней спайки и перианальной области; - при рецидивирующем кандидозном вульвовагините может наблюдаться сухость,
атрофичность, лихенификации в области поражения, скудные беловатые вагинальные выделения.
К осложнениям урогенитального кандидоза у женщин относятся воспалительные заболевания органов малого таза; возможно вовлечение в патологический процесс мочевыделительной системы (уретроцистит). На фоне урогенитального кандидоза возрастает частота развития осложнений течения беременности,
У новорожденных кандидоз может протекать в виде локализованной инфекции (конъюнктивит,
Мужчины
Субъективные симптомы:
- покраснение и отечность в области головки полового члена;
- зуд,
жжение в области головки полового члена; - высыпания в области головки полового члена,
нередко покрытые белым налетом; - дискомфорт в области наружных половых органов;
- диспареуния (болезненность во время половых контактов);
- дизурия (зуд,
жжение, болезненность при мочеиспускании).
Объективные симптомы:
- гиперемия и отечность в области головки полового члена;
- высыпания в виде пятен,
папул или эрозий в области головки полового члена, нередко покрытые белым налетом; - трещины в области головки полового члена.
Верификация диагноза урогенитального кандидоза базируется на результатах лабораторных исследований:
- микроскопического исследования нативных препаратов,
препаратов с добавлением 10% раствора КОН и препаратов, окрашенных метиленовым синим по Граму (при УГК наблюдается преобладание вегетирующих форм грибов Candida - псевдомицелия и почкующихся дрожжевых клеток). Чувствительность микроскопического исследования составляет 65-85%, специфичность (при наличии клинических проявлений) - 100%; - культурального исследования с видовой идентификацией возбудителя (С. albicans,
C. non-albicans, грибов не Candida родов), которое показано при клинических проявлениях УГК, при отрицательном результате микроскопического исследования на фоне клинических проявлений заболевания, при рецидивирующем течении УГК с целью определения тактики лечения. Необходимость видовой идентификации возбудителя культуральным методом в практическом отношении обусловлена устойчивостью некоторых видов грибов рода Саndidа к антимикотическим препаратам. В случаях неудачи проведенной терапии культуральное исследование может использоваться с целью определения чувствительности выделенных грибов Candida spp. к антимикотическим препаратам; - для детекции грибов рода Candida могут быть использованы молекулярно-биологические методы,
направленные на обнаружение специфических фрагментов ДНК возбудителя, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации. Необходимость видовой идентификации возбудителя в практическом отношении обусловлена устойчивостью некоторых видов Саndidа к антимикотическим препаратам. - Консультации других специалистов (гинекологов,
гинекологов - эндокринологов, эндокринологов, гастроэнтерологов) рекомендованы в случае частого рецидивирования УГК после проведенного лечения с целью исключения сопутствующих заболеваний (состояний), которые могут способствовать нарушению нормальной влагалищной микробиоты.
Дифференциальную диагностику урогенитального кандидоза следует проводить с другими урогенитальными заболеваниями,
Показания к проведению лечения
- Показанием к проведению лечения является установленный на основании клинической картины и лабораторных исследований диагноз урогенитального кандидоза.
- Выявление элементов Candida spp. при микроскопическом исследовании или культуральной идентификация Candida spp. при отсутствии воспалительных симптомов заболевания не является показанием для лечения,
поскольку 10-20% женщин являются бессимптомными носителями Candida spp. - Научными исследованиями,
проведенными на основании принципов доказательной медицины, установлено, что частота рецидивов урогенитального кандидоза у женщин не зависит от проведенного профилактического лечения половых партнеров . При развитии у половых партнеров явлений кандидозного баланопостита и уретрита целесообразно проведение их обследования и при необходимости - лечения.
Цели лечения
- клиническое выздоровление;
- нормализация лабораторных показателей (отсутствие элементов грибов и повышенного количества лейкоцитов при микроскопическом исследовании; отсутствие роста или значительное снижение концентрации грибов при культуральном исследовании отделяемого мочеполового тракта);
- предотвращение развития осложнений,
связанных с беременностью, послеродовым периодом и выполнением инвазивных гинекологических процедур, неонатального кандидоза.
Общие замечания по терапии
- В связи с ростом устойчивости грибов рода Candida к системным антимикотическим препаратам,
при лечении острого урогенитального кандидоза предпочтительнее назначать местнодействующие лекарственные средства и только при невозможности их использования - препараты системного действия. Эффективность однократного применения флуконазола 150 мг и местного (интравагинального) лечения сопоставимы. - Кремы и суппозитории,
используемые для лечения урогенитального кандидоза, изготовлены на масляной основе и могут повредить структуру латексных презервативов и диафрагм. - Целесообразность применения влагалищных спринцеваний для лечения или снижения выраженности клинической симптоматики,
а также вагинальных свечей с лактобактериями для нормализации состояния вагинального микроценоза не является доказанной, так как систематические обзоры, рандомизированные, контролируемые исследования, подтверждающие целесообразность их применения, отсутствуют.
Показания к госпитализации Отсутствуют.
Лечение кандидоза вульвы и вагины
- натамицин,
вагинальные суппозитории 100 мг 1 раз в сутки в течение 6 дней или - клотримазол,
вагинальная таблетка 200 мг 1 раз в сутки перед сном в течение 3 дней или 100 мг 1 раз в сутки перед сном в течение 7 дней или - клотримазол,
крем 1% 5 г интравагинально 1 раз в сутки перед сном в течение 7-14 дней или - итраконазол,
вагинальная таблетка 200 мг 1 раз в сутки перед сном в течение 10 дней или - миконазол,
вагинальные суппозитории 100 мг 1 раз в сутки перед сном в течение 7 дней или - бутоконазол,
2% крем 5 г интравагинально 1 раз в сутки перед сном однократно или - флуконазол 150 мг перорально однократно или
- итраконазол 200 мг перорально 1 раз в день в течение 3 дней.
При наличии выраженных объективных симптомов кандидозного вульвовагинита рекомендовано увеличение длительности интравагинальной терапии препаратами группы азолов до 10-14 дней или увеличение дозы флуконазола: 150 мг перорально дважды с промежутком в 72 часа.
Лечение кандидозного баланопостита
- натамицин,
2% крем 1-2 раза в сутки на область поражения в течение 7 дней или - клотримазол,
1% крем 2 раза в сутки на область поражения в течение 7 дней или - флуконазол 150 мг перорально однократно или
- итраконазол 200 мг перорально 1 раз в день в течение 3 дней.
Лечение хронического рецидивирующего урогенитального кандидоза
Лечение хронического рецидивирующего УГК проводится в два этапа. Целью первого этапа является купирование рецидива заболевания. Для этого используются схемы лечения,
При хроническом рецидивирующем урогенитальном кандидозе,
При выявлении С. non-albicans целесообразно лечение натамицином: 100 мг интравагинально 1 раз в сутки в течение 6-12 дней.
После достижения клинического и микробиологического эффекта рекомендуется второй этап терапии - поддерживающей,
- натамицин,
вагинальные суппозитории 100 мг 1 раз в неделю или - клотримазол,
вагинальная таблетка 500 мг один раз в неделю или - флуконазол 150 мг перорально 1 раз в неделю.
При развитии рецидивов заболевания после отмены поддерживающей терапии менее 4 раз в течение года лечение проводится по схемам терапии отдельного эпизода,
Лечение беременных
Применяют местнодействующие антимикотические средства.
- натамицин,
вагинальные суппозитории 100 мг 1 раз в сутки в течение 3-6 дней (разрешен к применению с 1-го триместра беременности) или - клотримазол,
вагинальная таблетка 100 мг 1 раз в сутки перед сном в течение 7 дней (разрешен к применению со 2-го триместра беременности) или - клотримазол,
1% крем 5 г 1 раз в сутки интравагинально перед сном в течение 7 дней (разрешен к применению со 2-го триместра беременности) .
Лечение детей
- флуконазол 2 мг на 1 кг массы тела — суточная доза внутрь однократно.
Требования к результатам лечения
- клиническое выздоровление;
- нормализация микроскопической картины и показателей культурального исследования (отсутствие роста культуры грибов на питательной среде или снижение концентрации по сравнению с исходно высокой).
Установление излеченности рекомендуется проводить через 14 дней после окончания лечения.
Тактика при отсутствии эффекта от лечения
- Назначение иных препаратов или методик лечения.
- В случае УГК,
резистентного к стандартной терапии, а также рецидивирующей формы УГК рекомендована видовая идентификация Candida, определение чувствительности к антимикотическим препаратам, а также проведение патогенетического лечения, направленного на исключение факторов, предрасполагающих к поддержанию хронического течения заболевания.
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|