 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
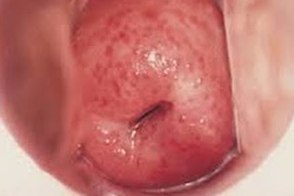 Урогенитальный трихомониаз (urogenital trichomoniasis) - инфекция, Урогенитальный трихомониаз (urogenital trichomoniasis) - инфекция, |
Trichomonas vaginalis — жгутиковый простейший одноклеточный паразит,
У взрослых лиц: половой контакт.
У детей:
- интранатальный;
- половой контакт;
- контактно-бытовой (в исключительных случаях девочки младшего возраста могут инфицироваться при нарушении правил личной гигиены и ухода за детьми).
- A59.0 Урогенитальный трихомониаз
- A59.8 Трихомониаз других локализаций
У 20—40% больных отмечается субъективно асимптомное течение урогенитального трихомониаза.
Женщины.При наличии клинических проявлений могут быть следующие субъективные симптомы:
- выделения из половых путей серо-желтого цвета,
нередко — пенистые, с неприятным запахом; - зуд,
жжение в области половых органов; - болезненность во время половых контактов (диспареуния);
- зуд,
жжение, болезненность при мочеиспускании (дизурия); - дискомфорт и/или боль в нижней части живота.
Объективные симптомы:
- гиперемия и отечность слизистой оболочки вульвы,
влагалища; - серо-желтые жидкие пенистые вагинальные выделения с неприятным запахом;
- эрозивно-язвенные поражения слизистой оболочки половых органов,
кожи внутренней поверхности бедер; - петехиальные кровоизлияния на слизистой оболочке влагалищной части шейки матки («клубничная» шейка матки).
К основным осложнениям трихомонадной инфекции у женщин относятся: воспалительные заболевания органов малого таза (сальпингоофорит,
Мужчины.При наличии клинических проявлений могут быть следующие субъективные симптомы:
- слизистые выделения из уретры;
- зуд,
жжение в области уретры; - боль в промежности с иррадиацией в прямую кишку;
- болезненность во время половых контактов (диспареуния);
- зуд,
жжение, болезненность при мочеиспускании (дизурия); - эрозивно-язвенные высыпания на коже головки полового члена;
- гематоспермия (редко);
- боли в промежности с иррадиацией в прямую кишку.
Объективные симптомы:
- гиперемия и отечность в области наружного отверстия уретры;
- скудные или умеренные слизистые уретральные выделения;
- эрозивно-язвенные высыпания на коже головки полового члена.
К основным осложнениям трихомонадной инфекции у мужчин относятся простатит и везикулит
Диагностику урогенитального трихомониаза рекомендовано проводить:
- лицам с клиническими и/или лабораторными признаками воспалительного процесса органов урогенитального тракта и репродуктивнойсистемы;
- при предгравидарном обследовании;
- при обследовании женщин во время беременности (троекратно: при постановке на учет по поводу беременности,
при сроке беременности 27—30 недель и 36—40 недель); - беременным,
поступающим на роды без документов о результатах обследования на ИППП; - при предстоящих оперативных (инвазивных) манипуляциях на половыхорганах и органах малого таза;
- лицам с перинатальными потерями и бесплодием в анамнезе;
- половым партнерам больных ИППП;
- лицам,
перенесшим сексуальное насилие.
При неустановленном источнике инфицирования рекомендуется провести повторное серологическое исследование на сифилис через 3 месяца,
Клиническим материалом для лабораторных исследований являются:
- у женщин: отделяемое (соскоб) уретры,
цервикального канала, влагалища, первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами); - у мужчин: отделяемое (соскоб) уретры,
первая порция свободно выпущенной мочи (при исследовании молекулярно-биологическими методами); при наличии показаний — секрет предстательной железы; - у детей и у женщин,
не имевших в анамнезе половых контактов с пенетрацией — отделяемое уретры, задней ямки преддверия влагалища, влагалища; при осмотре с использованием детских гинекологических зеркал —отделяемое цервикального канала.
Для получения достоверных результатов лабораторных исследований необходимо соблюдение ряда требований,
- сроки получения клинического материала с учетом применения про-тивопротозоидных лекарственных препаратов: для идентификации T. vaginalis культуральным методом или методом амплификации РНК (NASBA) —не ранее чем через 14 дней после окончания приема препаратов,
методамиамплификации ДНК (ПЦР, ПЦР в режиме реального времени) — не ранеечем через месяц после окончания приема препаратов; - получение клинического материала из уретры не ранее чем через 3 часапосле последнего мочеиспускания,
при наличии обильных уретральных выделений — через 15 — 20 минут после мочеиспускания - получение клинического материала из цервикального канала и влагалища вне менструации;
- соблюдение условий доставки образцов в лабораторию.
С позиций доказательной медицины применение биологических,
Верификация диагноза урогенитального трихомониаза базируется на результатах лабораторных исследований — обнаружении T. vaginalis или генетического материала возбудителя с помощью одного из методов:
- микроскопического исследования нативного препарата,
или «влажного мазка» (фазово-контрастная или темнопольная микроскопия). Необходимым условием является проведение исследования немедленно после получения биологического материала. Наибольшая чувствительность(до 70%) и специфичность (до 100%) микроскопического исследования нативного препарата установлена при клинически выраженных формах заболевания, в особенности у женщин; - молекулярно-биологических методов,
направленных на обнаружение специфических фрагментов ДНК и/или РНК T. vaginalis, с использованием тест-систем, разрешенных к медицинскому применению в Российской Федерации (чувствительность — 88—97%, специфичность — 98—99%); - культурального исследования (чувствительность — до 95%),
показанного при мало- и бессимптомных формах заболевания, а также в случаях, когда предполагаемый диагноз не подтверждается при микроскопическомисследовании. Однако метод отличается большей трудоемкостью и длительностью выполнения по сравнению с молекулярно-биологическимиметодами, что ограничивает его применение.
Микроскопическое исследование окрашенных препаратов не рекомендуется использовать для диагностики урогенитального трихомониаза ввиду субъективизма при интерпретации результатов исследования.
Другие методы лабораторных исследований,
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
- акушера-гинеколога — при вовлечении в воспалительный процесс органов малого таза,
при ведении беременных, больных урогенитальным три-хомониазом; - уролога — с целью диагностики возможных осложнений со стороны репродуктивной системы,
при длительном течении и неэффективности ранее проводимой терапии простатита, везикулита.
Дифференциальную диагностику трихомониаза следует проводить с другими урогенитальными заболеваниями,
показания к проведению лечения
Показанием к проведению лечения является идентификация T. vaginalis при микроскопическом исследовании нативного препарата,
- эрадикация T. vaginalis;
- клиническое выздоровление;
- предотвращение развития осложнений;
- предупреждение инфицирования других лиц.
Единственным классом препаратов,
Во избежание развития тяжелых побочных реакций (дисульфирамопо-обная реакция) пациентов следует предупреждать о необходимости избегать приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом и тинидазолом,
При непереносимости перорального метронидазола его интравагинальное назначение также противопоказано.
Врач должен рекомендовать пациенту в период лечения и диспансерного наблюдения воздержаться от половых контактов или использовать барьерные методы контрацепции до установления излеченности.
Показания к госпитализации.Отсутствуют.
Схемы леченияРекомендованные схемы лечения:
- метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней
- орнидазол 500 мг перорально 2 раза в сутки в течение 5 дней
- тинидазол 500 мг перорально 2 раза в сутки в течение 5 дней.
Альтернативные схемы лечения:
- метронидазол 2,
0 г перорально однократно - орнидазол 1,
5 г перорально однократно - тинидазол 2,
0 г перорально однократно.
Лечение осложненного и рецидивирующего трихомониаза:
- метронидазол 500 мг перорально 3 раза в сутки в течение 7 дней или 2,
0 г внутрь 1 раз в сутки в течение 5 дней, - орнидазол 500 мг перорально 2 раза в сутки в течение 10 дней
- тинидазол 2,
0 г перорально 1 раз в сутки в течение 3 дней.
При лечении осложненных форм урогенитального трихомониаза возможно одновременное применение местнодействующих протистоцидных препаратов:
- метронидазол,
вагинальная таблетка 500 мг 1 раз в сутки в течение 6 дней( - метронидазол,
гель 0, 75% 5 г интравагинально 1 раз в сутки в течение 5 дней .
Лечение беременных,
Лечение детей:
- метронидазол 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней
- орнидазол 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней .
- эрадикация T. vaginalis;
- клиническое выздоровление.
Установление излеченности трихомонадной инфекции на основании микроскопического исследования нативного препарата,
- исключение реинфекции;
- назначение иных препаратов или курсовых методик лечения (см. Лечение осложненного,
рецидивирующего трихомониаза).
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|