 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
Распространенность 1 пациент из 5000,
Этиология и патогенез неизвестны. В качестве возможного этиологического фактора болезни рассматриваются нарушения метаболизма витамина А и связь с аутоиммунными заболеваниями. Предполагается развитие патологического иммунного ответа на неизвестные антигены,
В ряде случаев развитие заболевания ассоциировано с инфекциями и злокачественными новообразованиями внутренних органов.К вероятным триггерным факторам заболевания относят стрептококковую инфекцию,
Общепринятой классификации не существует.С учетом возраста начала заболевания,
| Тип заболевания | Возраст начала болезни (% всех случаев) |
| I (классический взрослый) | Взрослый (55%) |
| II (атипичный взрослый) | Взрослый (5%) |
| III (классический ювенильный) | 5-10 лет (10%) |
| IV (ограниченный ювенильный) | 3-10 лет (25%) |
| V (атипичный ювенильный) | 0-4 года (5%) |
| VI (ВИЧ-ассоциированный) | Вариабельно |
Возможно существование промежуточных типов,
Классический тип взрослых (I)
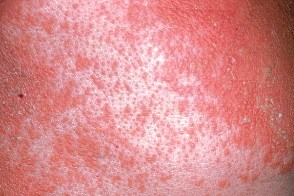 Обычно начинается с появления на коже лица, Обычно начинается с появления на коже лица,Ладонно-подошвенная кератодермия отличается заметным желтовато-оранжевым оттенком (восковидным), Этот тип заболевания характеризуется хорошим прогнозом. Несмотря на тяжесть заболевания, |
Атипичный тип взрослых (II)
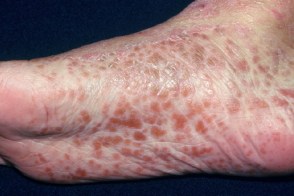 Характеризуется длительным (до 20 и более лет) течением. Клинические проявления напоминают вульгарный ихтиоз. У пациентов может наблюдаться разрежение волос на волосистой части головы. Выражен ладонно-подошвенный гиперкератоз, Характеризуется длительным (до 20 и более лет) течением. Клинические проявления напоминают вульгарный ихтиоз. У пациентов может наблюдаться разрежение волос на волосистой части головы. Выражен ладонно-подошвенный гиперкератоз, |
Классический ювенильный тип (III)
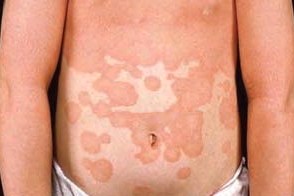 Сходен по клиническим проявлениям с классическим типом взрослых, Сходен по клиническим проявлениям с классическим типом взрослых, |
Ограниченный ювенильный тип (IV)
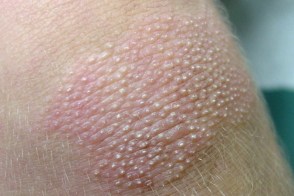 Наблюдается у детей препубертатного возраста и лиц молодого возраста. Этот тип заболевания характеризуется четко ограниченными участками эритемы и фолликулярного гиперкератоза, Наблюдается у детей препубертатного возраста и лиц молодого возраста. Этот тип заболевания характеризуется четко ограниченными участками эритемы и фолликулярного гиперкератоза, |
Атипичный ювенильный тип (V)
|
|
ВИЧ-ассоциированный тип (VI)
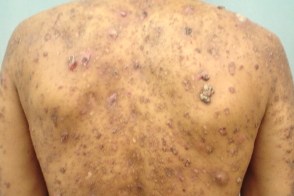 Отличается разнообразием клинических проявлений и более неблагоприятным прогнозом по сравнению с I типом и может быть первым проявлением ВИЧ-инфекции.Обычно он начинается с появления симметрично располагающихся на разгибательных поверхностях конечностей эритематозных шелушащихся фолликулярных папул. У больных ВИЧ-ассоциированным типом типичным проявлением
являются
выраженные фолликулярные
роговые пробки с формированием шипиков, Отличается разнообразием клинических проявлений и более неблагоприятным прогнозом по сравнению с I типом и может быть первым проявлением ВИЧ-инфекции.Обычно он начинается с появления симметрично располагающихся на разгибательных поверхностях конечностей эритематозных шелушащихся фолликулярных папул. У больных ВИЧ-ассоциированным типом типичным проявлением
являются
выраженные фолликулярные
роговые пробки с формированием шипиков, |
Эритродермический тип
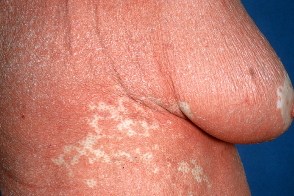 В отдельных случаях при остром развитии болезни Девержи или при раздражающей терапии может развиться эритродермия с оранжево-красным («лососевым») оттенком пораженного кожного покрова. При этом характерно сохранение хотя бы небольших островков непораженной кожи. Эритродермии часто сопутствуют эктропион и лимфаденопатии. В отдельных случаях при остром развитии болезни Девержи или при раздражающей терапии может развиться эритродермия с оранжево-красным («лососевым») оттенком пораженного кожного покрова. При этом характерно сохранение хотя бы небольших островков непораженной кожи. Эритродермии часто сопутствуют эктропион и лимфаденопатии.
|
Диагноз основывается на клинических проявлениях заболевания и результатах гистологического исследования биоптата пораженной кожи больного.
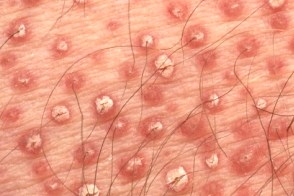
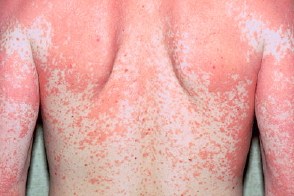
Основные клинические симптомы
 |
 |
 |
| фолликулярный гиперкератоз | островки здоровой кожи | оранжевые ладони |
 |
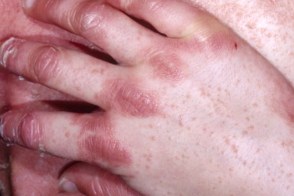 |
 |
| кератодермические "сандали" | конусы Бенье | эктропион |
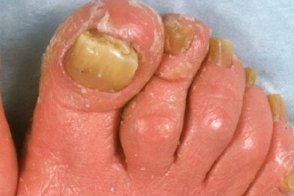 |
 |
|
| изменение ногтей | феномен Кебнера |
Гистологические признаки
Характерным патологическим признаком красного волосяного лишая является фолликулярный гиперкератоз.Волосяные фолликулы расширены,
- Клиническими отличиями от псориаза являются оранжевый оттенок поражения кожи,
наличие островков видимо здоровой кожи, наличие типичных фолликулярных шиповидных конических папул на тыльной поверхности пальцев кистей, отсутствие характерных для псориаза трех феноменов — стеаринового пятна, терминальной пленки и точечного кровотечения и наличием. Значительно большая резистентность к терапии и длительное течение характерны для болезни Девержи.
Гистологически красный волосяной лишай и обыкновенный псориаз характеризуются гиперплазией эпидермиса и гиперкератозом,однако у больных красным волосяным лишаем зернистый слой эпидермиса несколько утолщен и почти всегда присутствует, в отличие от псориаза.
При красном волосяном лишае,и при псориазе наблюдается расширение капилляров сосочков дермы, однако при псориазе выраженность расширения сосудов значительно выше. Воспалительный инфильтрат в дерме при красном волосяном лишае состоит исключительно из лимфоцитов и моноцитов, тогда как при псориазе могут присутствовать полиморфно-ядерные нейтрофилы и микроабсцессы Мунро. - Отличить эритродермию при болезни Девержи от псориатической эритродермии позволяют более насыщенный коричневый цвет высыпаний при болезни Девержи и обнаружение типичных фолликулярных узелков на тыльной поверхности пальцев кистей. При отсутствии типичных элементов,
для того чтобы установить диагноз, проводят гистологическое исследование. - Эритродермическая форма болезни Девержи может напоминать эритродермическую форму токсикодермии,
возникающую иногда при непереносимости пенициллина, вследствие прививки оспенной вакцины или при острых инфекциях (дифтерия, ветряная оспа, скарлатина и др.). Однако в подобных случаях процесс развивается быстро и регрессирует в более короткие сроки, чем болезнь Девержи. Лекарственная токсикодермия нередко сопровождается выраженным зудом. - Фолликулярные узелки при болезни Девержи могут иметь сходство с высыпаниями шиповидного лихена,
тем более что это заболевание развивается преимущественно у детей, чаще у мальчиков. При этом появляются лихеноидные папулы величиной с булавочную головку, в центре которых имеется нитевидный шипик. Эти папулы в отличие от высыпаний при болезни Девержи не сливаются, располагаются преимущественно на шее, животе, ягодицах, бедрах. Иная локализация очагов поражения при болезни Девержи, выраженный гиперкератоз, кератоз ладоней и подошв, длительность течения позволяют исключить шиповидный лихен. - Дифференциальная диагностика с волосяным лишаем не вызывает затруднений,
поскольку он развивается у молодых женщин, в основном на разгибательных поверхностях конечностей, сопровождаясь акроцианозом. - Врожденная ихтиозиформная эритродермия Брока,
наследуемая по аутосомно-рецессивному типу, обычно проявляется с рождения, но в очень редких случаях может начаться в детском или даже в подростковом возрасте. Краснота кожи различной степени выраженности бывает генерализованной (эритродермия) или локализованной в отдельных местах (лицо, ладони и подошвы). Ладонно-подошвенный гиперкератоз значительный, вплоть до папилломатозных разрастаний. Участки видимо неизмененной кожи и шипики Бенье не встречаются.
Ихтиозиформная эритродермия в качестве одного из симптомов входит в синдромы: Шегрена-Ларссона,который проявляется сочетанием небулезной ихтиозиформной эритродермии с умственной отсталостью, спастическими параличами, эпилепсией и пигментным ретинитом; Руда - ихтиозиформная эритродермия, олигофрения, эпилептические кризы, низкий рост, гипогонадизм; Нетертона - ихтиозиформная эритродермия, атопия, дефекты строения волос в виде бамбуковидных утолщений - Эритродермии (при экземе и нейродермите) отличаются от болезни Девержи тем,
что они возникают при длительном течении процесса под влиянием раздражающей терапии и при них могут быть обнаружены очаги, характерные для этих заболеваний. Наличие типичных конусовидных папул, излюбленная локализация (тыл кистей, разгибательные поверхности конечностей), изменения ногтей с подногтевым гиперкератозом, сравнительно хорошее состояние при длительном течении процесса свидетельствуют в пользу болезни Девержи. - При дифференциальной диагностике с lichen planopilaris необходимо учитывать,
что для этого заболевания характерны поражение волосистой части головы типа псевдопелады и наличие одиночных элементов красного плоского лишая. - Поражение лица при болезни Девержи в случае наличия нечетко выраженных очагов на других участках кожного покрова может вызвать предположение о себорейной экземе. Однако выраженная гиперемия,
натянутость кожи лица, явления гиперкератозa нередко наличие эктропиона и конусовидных узелков позволяют исключить себорейную экзему. - Фринодерма возникает при недостатке витамина А в организме н проявляется сухостью кожи,
фолликулярным гиперкератозом, наиболее выраженным на разгибательных поверхностях конечностей, ягодицах, спине. На этом фоне могут возникнуть папулы диаметром 2—5 мм желтоватого или коричневого цвета, иногда вследствие слияния фолликулярных папул и присоединения вторичной инфекции образуются изъязвляющиеся и вегетирующие бляшки. Однако при некотором сходстве с болезнью Девержи при фринодерме отсутствуют типичные конусовидные папулы, сливающиеся в бляшки, нет характерного поражения лица, ногтей и кератоза ладоней и подошв.
Общие замечания по терапии
Проводится системная и наружная терапия больных.Заболевание часто резистентно к проводимой терапии,
Системная терапия взрослых
- изотретиноин 1 мг на кг массы тела в сутки перорально в течение 12- 26 недель ,
или - метотрексат 5-30 мг в неделю.
При непереносимости изотретиноина и метотрексата:
- ацитретин 25-50 мг в сутки перорально ,
длительность терапии определяется характером патологического процесса, или - ацитретин 25 мг в сутки перорально + UVA l-фототерапия,
в первоначальной дозе 30 Дж/см2 с повышением до 60 Дж/см2 на 2-й день, до90 Дж/см2 на 3-7-й дни и до 100 Дж/см2 на 8-15-й дни. 15 процедур 5 разв неделю , или - ацитретин 50 мг в сутки перорально с постепенным снижением до 25 в сутки + ПУВА-терапия в начальной дозе УФА 0,
5 Дж/см2 с последующим ее повышением на 0, 3 Дж/см2 каждый 3-й день до максимальной дозы 1, 8 Дж/см2 с внутренним применением фотосенсибилизаторов -метоксалена перорально 0, 5 мг/кг массы тела (Ре-ПУВА) , или - циклоспорин первоначально 5 мг/кг массы тела в сутки перорально в течение 2-4 недель с последующим постепенным снижением дозы до 2-3 мг/кг массы тела в день,
продолжая терапию в течение 12-20 недель. - азатиоприн 150-200 мг в сутки перорально в течение не менее 2 месяцев.
Системная терапия детей
- ацитретин 0,
5 мг на кг массы тела в сутки перорально в сочетании с ультрафиолетовой узкополосной средневолновой терапией с длиной волны 311 нм - 25 процедур, или - изотретиноин 0,
5-1 мг на кг массы тела в сутки перорально (только детям старше 12 лет) .
В тяжелых случаях,
- циклоспорин 3,
0 мг на кг массы тела в сутки перорально в течение 5 недель, затем проводится постепенно снижение дозы препарата до его полной отмены в течение 18 недель .
Наружная терапия
Топическая терапия проводится в сочетании с системной терапией для уменьшения частоты развития и выраженности нежелательных явлений последней.
На очаги поражения наносятся:
- эмоленты 2 раза в день ;
- 2% салициловая мазь 2 раза в день.
При ограниченных высыпаниях:
- пимекролимус 1% крем 1 раз 20 г в день (при массе тела менее 45 кг - 10 г в день) или
- кальципотриол 50 мкг/г 2 раза в день в течение 2-10 месяцев .
При распространенных высыпаниях:
- топические глюкокортикостероидные препараты.
Особые ситуации
Больные ВИЧ-ассоциированным типом (VI) направляются к врачу-инфекционисту для проведения антиретровирусной терапии.
Тактика при отсутствии эффекта от лечения
При тяжелом течении,
- инфликсимаб 5 мг на кг массы тела внутривенно. Инфузии проводятся в 0-ю и 2-ю недели,
после чего при улучшении состояния больного в виде регресса высыпаний на 75% и более проводятся инфузии инфликсимаба через 6 недель после первой инфузии и далее 1 раз в 8 недель, или - инфликсимаб 5 мг на кг массы тела внутривенно по схеме: 0-я,
2-я, 6-я недели, затем 1 раз в 8 недель в комбинации с метотрексатом 10-30 мг в неделю , или - инфликсимаб 5 мг на кг массы тела внутривенно по схеме: 0-я,
2-я, 6-я недели, затем 1 раз в 8 недель в комбинации с ацитретином 50 мг в сутки, или - этанерцепт 25-50 мг подкожно 2 раза в неделю на протяжении до 9 месяцев ,
или - этанерцепт 50 мг подкожно 2 раза в неделю в сочетании с ацитретином 0,
2 мг/кг массы тела в сутки в течение 12-48 недель , или - адалимумаб в первоначальной дозе 80 мг подкожно,
через 1 неделю - 40 мг, затем по 40 мг 1 раз в 2 недели в течение 32 недель. Эффект отмечается на 3-6-й неделе терапии, выраженный эффект - после 4-8-й недели терапии.
Для выявления заболеваний и состояний,
Изотретиноин
- При приеме внутрь необходим регулярный контроль функции печени и уровня липидов в плазме крови до лечения,
через 1 месяц после началатерапии, а затем каждые 3 месяца. - При сахарном диабете,
ожирении, алкоголизме или нарушениях липидного обмена рекомендуется более частый контроль лабораторных показателей. При сахарном диабете или подозрении на него необходимо строго контролировать уровень глюкозы в плазме. - Рекомендуется контролировать функцию печени и уровень печеночных ферментов в крови до лечения,
через 1 месяц после начала терапии, а затем каждые 3 месяца или по показаниям. Если уровень печеночных трансаминаз превышает норму, необходимо уменьшить дозу препарата или отменить его. - Следует определять уровень липидов в сыворотке натощак до лечения,
через 1 месяц после начала терапии, а затем каждые 3 месяца или по показаниям. Необходимо контролировать уровень триглицеридов в сыворотке крови, поскольку клинически значимое повышение их уровня выше 800 мг/дл или 9 ммоль/л может сопровождаться развитием острого панкреатита, возможно с летальным исходом. При стойкой гиперлипидемии или симптомах панкреатита изотретиноин следует отменить. - В связи с тем что на фоне приема изотретиноина возможны снижение остроты зрения,
развитие кератита, сухости конъюнктивы, больных, предъявляющих жалобы на зрение, следует направлять к офтальмологу и рассмотреть вопрос об отмене препарата. - У женщин должен быть получен отрицательный результат достоверного теста на беременность в пределах 11 дней до начала приема препарата. Тест на беременность рекомендуется проводить ежемесячно во время леченияи через 5 недель после окончания лечения. Рекомендуется использоватьпротивозачаточные средства.
Ацитретин
- Следует контролировать функцию печени перед началом лечения ацитретином,
каждые 1-2 недели в течение первого месяца после начала лечения, а затем - через каждые 3 месяца. Если результаты анализов указывают напатологию, контроль следует проводить еженедельно. Если функция печенине нормализуется или ухудшается, препарат следует отменить. В этом случае рекомендуется продолжать контролировать функцию печени на протяжении по крайней мере 3 месяцев. - Необходимо контролировать уровень холестерина и триглицеридов сыворотки натощак.
- У больных сахарным диабетом ацитретин может ухудшить толерантность к глюкозе,
поэтому на ранних этапах лечения концентрацию глюкозы в крови следует проверять чаще обычного. - У детей нужно следить за параметрами роста и развития костей.
- Из-за возможности нарушения ночного зрения необходим тщательный мониторинг нарушений зрения.
- В связи с высокой тератогенностью ацитретина за 2 недели до начала лечения должен быть получен отрицательный результат обследования на беременность.Во время лечения рекомендуется проводить дополнительные обследования набеременность не реже 1 раза в месяц. Абсолютно необходимо,
чтобы каждаяженщина, способная к деторождению, применяла эффективные противозачаточные средства без перерывов в течение 4 недель до начала лечения, в процесселечения и в течение двух лет после завершения лечения ацитретином.
Циклоспорин
Необходим регулярный контроль концентрации креатинина плазмы - повышение может свидетельствовать о нефротоксическом действии и потребовать снижения дозы: на 25% при возрастании уровня креатинина более чем на 30% от исходного и на 50%,
Азатиоприн
- В период лечения женщины детородного возраста должны использовать надежные методы контрацепции.
- В течение первых 8 недель лечения должны еженедельно проводиться клинический анализ крови,
включая определение тромбоцитов (в последующем - 1-2 раза в месяц), а также периодический контроль активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина. - В дальнейшем анализы крови можно контролировать реже,
но клинический анализ крови с определением тромбоцитов нужно проводить ежемесячно или по крайней мере с интервалом не более 3 месяцев. - Пациенты,
получающие азатиоприн, должны быть проинструктированы о необходимости немедленно сообщать обо всех случаях инфекций, появления неожиданных кровоподтеков, кровотечения или других признаков угнетения костного мозга.
Метотрексат
- Для снижения вероятности развития нежелательных явлений лечение метотрексатом должно сопровождаться терапией препаратом фолиевой кислоты перорально 5 мг 1 раз в неделю через 1-3 дня после приема метотрексата.
- С целью своевременного выявления побочных явлений необходимо контролировать состояние периферической крови,
для чего 1 раз в неделюпроводится общий анализ крови с определением количества лейкоцитови тромбоцитов. Необходимо контролировать активность печеночных трансаминаз, функцию почек, по необходимости проводить рентгенологическое исследование органов грудной клетки. Терапию метотрексатом прекращают, если число лейкоцитов в крови составляет менее 1, 5 х 109/л, количество нейтрофилов - менее 0, 2 х 109/л, количество тромбоцитов - менее 75 х 109/л. Повышение уровня креатинина на 50% и более первоначального содержания требует повторного измерения уровня креатинина. Возрастание уровня билирубина требует интенсивной дезинтоксикационной терапии. - При развитии диареи и язвенного стоматита терапию метотрексатом необходимо прервать. При появлении признаков пульмональной токсичности (особенно сухой кашель без мокроты) лечение метотрексатом рекомендуется прекратить. Появление признаков угнетения функции костного мозга,
необычных кровотечений или кровоизлияний, черного дегтеобразного стула, крови в моче или кале или точечных красных пятен на коже требует немедленной консультации врача. - Мужчинам и женщинам детородного возраста во время лечения метотрексатом и как минимум в течение 3 месяцев после следует применять надежные методы контрацепции.
Биологическая терапия препаратами инфликсимаб,этанерцепт,адалимумаб
Перед началом биологической терапии препаратами инфликсимаб,
- клинический анализ крови,
включая определение лейкоцитарной формулы и количества тромбоцитов; - биохимический анализ крови,
включая исследование уровня креатинина, мочевины, билирубина, определение активности аспартатаминотрансферазы, аланинаминотрансферазы, гамма-глютамилтрансферазы и щелочной фосфатазы; - общий анализ мочи;
- рентгенография органов грудной клетки в 2 проекциях,
туберкулиновые пробы, консультация фтизиатра для исключения туберкулезной инфекции; - обследование на ВИЧ-инфекцию,
вирусные гепатиты В и С; - тест на беременность.
Биологическая терапия не рекомендуется во время беременности. В связи с этим перед началом биологической терапии женщинам детородного возраста необходимо получить отрицательный результат теста на беременность. При проведении биологической терапии и по меньшей мере 6 месяцев после ее окончания женщины детородного возраста должны использовать надежные методы контрацепции.
В процессе биологической терапии проводятся мониторинг нежелательных явлений и контроль лабораторных показателей:
- клиническая оценка состояния больного каждые 3-6 месяцев;
- осмотр невролога каждые 3-6 месяцев для выявления проявлений неврологических,
в том числе демиелинизирующих, заболеваний; - консультация кардиолога каждые 3-6 месяцев для выявления признаков сердечно-сосудистой недостаточности;
- консультация фтизиатра 2 раза в год для исключения развития туберкулеза;
- клинический анализ крови 1 раз в 3-6 месяцев (для инфликсимаба - перед каждым внутривенным введением);
- биохимический анализ крови (исследование уровня креатинина,
мочевины, билирубина, определение активности аспартатаминотрансферазы, аланинаминотрансферазы, гамма-глютамилтрансферазы и щелочнойфосфатазы в крови) 1 раз в 3-6 месяцев (для инфликсимаба - перед каждым внутривенным введением); - общий анализ мочи 1 раз в 3-6 месяцев (для инфликсимаба - перед каждым внутривенным введением);
- анализ крови на гепатит В,
С и ВИЧ-инфекцию - через каждые 6 месяцев; - тест на беременность (для инфликсимаба - перед каждым внутривенным введением),
а также при вероятности наступившей беременности; - рентгенография органов грудной клетки 2 раза в год;
- ультразвуковое исследование органов брюшной полости,
органов малого таза, предстательной железы по показаниям.
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|
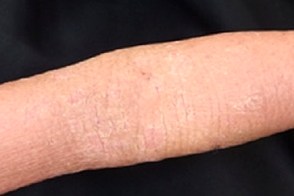 Характеризуется ранним возрастом начала и хроническим течением заболевания. Он проявляется преимущественно гиперкератотическими фолликулярными высыпаниями и ихтиозиформным поражением кожи. У части пациентов развиваются склеродермоподобные изменения на ладонях и подошвах. Большинство семейных случаев относятся к V типу заболевания и связаны с мутацией в
гене CARD14.
Характеризуется ранним возрастом начала и хроническим течением заболевания. Он проявляется преимущественно гиперкератотическими фолликулярными высыпаниями и ихтиозиформным поражением кожи. У части пациентов развиваются склеродермоподобные изменения на ладонях и подошвах. Большинство семейных случаев относятся к V типу заболевания и связаны с мутацией в
гене CARD14.