 | запись на прием |  |  |  |
| Официальный сайт врача дерматовенеролога Агапова С.А. | +7(903) 406-40-89 | |||
| А | Б | В | Г | Д | И | К | Л | М | Н | О | П | Р | С | Т | У | Ф | Х | Ц | Ч | Ш | Э | Я |
Фототоксические реакции встречаются у представителей всех рас независимо от пола и чаще у взрослых,
Фототоксические реакции могут возникнуть у любого человека и имеют дозозависимый характер. В результате взаимодействия фотонов света с лекарственным препаратом или химическим веществом в коже развивается фотохимическая реакция с формированием свободных радикалов или активных форм кислорода,
Наиболее часто фототоксические -вызывают следующие лекарственные препараты и химические вещества :
- лекарственные средства системного действия,
вызывающие фототоксические реакции - антибактериальные препараты (тетрациклины, хинолоны), антиаритмические препараты (амиодарон, хинидин), диуретики (фуросемид, тиазиды), алпразолам, противогрибковые средства (гризеофульвин, итраконазол, вориконазол), фурокумариновые препараты, нестероидные противовоспалительные препараты (пироксикам, напроксен, кетопрофен), фенотиазины, производные сульфонилмочевины, изотретиноин, сульфаниламидные препараты, блокаторы кальциевых каналов, гиперецин, препараты для проведения фотодинамической терапии (фотофрин, фоскан); - наружные лекарственные средства,
химические соединения и растения, вызывающие фототоксические реакции - кетопрофен, красители (метиленовый синий, эозин), деготь и его компоненты, фурокумариновые препараты, бензокаин, бензоила пероксид, ингредиенты солнцезащитных средств (бензофеноны, производные парааминобензойной кислоты), компоненты косметических средств (ароматические вещества, бергамотовое, лаймовое, сандаловое, лимонное и кедровое эфирные масла), консерванты, борщевик, зверобой, петрушка, сельдерей, пастернак, лайм, лимон, инжир, некоторые луговые травы;
Большинство реакций повышенной фоточувствительности,
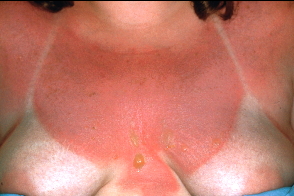
Клиническая картина фототоксических реакций обычно напоминает проявления острого солнечного дерматита: на облученных участках тела появляются эритема,
- немедленная эритема и крапивница
- отсроченная реакция по типу солнечного ожога,
развивающаяся через 16—24 ч или позже (если фотосенсибилизирующее вещество — псорален, то через 48— 72 ч) - отсроченная меланиновая гиперпигментация (появляется через 72—96 ч).
Применение таких препаратов,
Фототоксические реакции,
Диагноз основывается на данных анамнеза (указаниях больного на применение лекарственного препарата или химического вещества с последующим пребыванием на солнце или облучением кожи артифициальным ультрафиолетовым светом,
Фототестирование
- определение минимальной эритемной дозы при облучении кожи ультрафиолетовым светом УФА и УФВ диапазонов : в ряде случаев при наличии повышенной фоточувствительности кожи индивидуальная биодоза больного оказывается значительно ниже биодозы,
свойственной данному типу кожи; при проведении повторного фототестирования после отмены препарата величина индивидуальной биодозы возрастает; - кожные фотоаппликационные пробы (photopatch-tests) : проводят с целью выявления лекарственного препарата или химического вещества,
вызывающего повышенную чувствительность кожи к свету; применение данного метода фототестирования наиболее эффективно для выявления наружных лекарственных средств, обладающих фотосенсибилизирующим действием .
Лабораторные исследования
- клинические анализы крови и мочи,
биохимический анализ крови; - исследование в крови уровня аутоантител: антинуклеарного фактора,
антител к двухспиральной (нативной) ДНК, Sm, Ro/SS-A и La/SS-B антигенам и др. (проводят для исключения красной волчанки); - исследование содержания порфиринов в плазме крови,
эритроцитах и моче (проводят для исключения порфирии).
Гистологическое исследование кожи проводят с целью верификации диагноза . При фототоксических реакциях при гистологическом исследовании выявляется дискератоз,
Дифференциальный диагноз проводят с :
- солнечным дерматитом
- простым контактным дерматитом
- аллергическим контактным дерматитом
- экземой
- красной волчанкой
- поздней порфирией
- другими фотодерматозами и заболеваниями,
ухудшение течения которых может быть спровоцировано солнечным или ультрафиолетовым светом (атопический дерматит, себорейный дерматит, многоформная эритема и др.).
Цели лечения
- регресс высыпаний;
- устранение отрицательных субъективных ощущений;
- предотвращение появления новых высыпаний;
- улучшение качества жизни больных.
Общие замечания по терапии
- Основным в лечении является устранение воздействия лекарственного препарата или химического вещества,
вызвавшего нежелательный эффект и ограничение солнечного (ультрафиолетового) облучения. При невозможности полной отмены лекарственного средства рекомендуется применять его вечером для того, чтобы уменьшить концентрацию препарата в коже в дневное время. Больным следует избегать пребывания на солнце, особенно в наиболее активные часы инсоляции. Рекомендуется регулярное нанесение на открытые участки кожи солнцезащитных средств широкого спектра действия с высоким фактором защиты , а также ношение одежды и головных уборов, защищающих от солнечного света. - Следует иметь в виду,
что повышенная чувствительность к свету в некоторых случаях может сохраняться в течение нескольких недель или месяцев после отмены фотосенсибилизирующего препарата. - Для купирования высыпаний назначают симптоматическую терапию. При наличии пузырей производят их вскрытие. На очаги эритемы и отёка кожи применяют холодные компрессы или влажно-высыхающие повязки .
- Рекомендуется применение увлажняющих средств и топических глюкокортикостероидных препаратов,
однако строгие доказательства их эффективности отсутствуют. При лечении острых воспалительных явлений глюкокортикостероиды назначают в форме эмульсии, лосьона или крема . - В некоторых случаях могут быть рекомендованы антигистаминные препараты или анальгетики .
- При тяжелых реакциях применяют глюкокортикостероидные средства системного действия .
Показания к госпитализации
- тяжелое течение заболевания;
- отсутствие эффекта от лечения в амбулаторных условиях.
Системная терапия
1. Антигистаминные препараты
- лоратадин 5-10 мг перорально 1 раз в сутки в течение 7-10 дней или
- цетиризин 5-10 мг перорально 1 раз в сутки в течение 7-10 дней или
- эбастин 5-20 мг перорально 1 раз в сутки в течение 7-10 дней или
- левоцетиризин 5 мг перорально 1 раз в сутки в течение 7-10 дней
2. Глюкокортикостероидные препараты системного действия - преднизолон 60-80 мг в сутки перорально в течение нескольких дней с последующим снижением дозы препарата до полной отмены.
Наружная терапия
1.Влажно-высыхающие повязки-с 1% раствором танина,
2.Топические глюкокортикостероидные препараты
- мометазона фуроат наружно 1-2 раза в сутки в виде аппликаций или
- метилпреднизолона ацепонат наружно 1-2 раза в сутки в виде аппликаций или
- алклометазона дипропионат наружно 1-2 раза в сутки в виде аппликаций или
- бетаметазона валерат наружно 1-2 раза в сутки в виде аппликаций или
- бетаметазона дипропионат наружно 1-2 раза в сутки в виде аппликаций или
- флутиказона пропионат наружно 1-2 раза в сутки в виде аппликаций или
- гидрокортизона бутират наружно 1-2 раза в сутки в виде аппликаций или
- клобетазола пропионат наружно 1-2 раза в сутки в виде аппликаций.
Курс лечения - 2-4 недели.
Требования к результатам лечения
- регресс высыпаний;
- прекращение появления новых высыпаний;
- устранение отрицательных субъективных ощущений;
- улучшение качества жизни больных.
Тактика при отсутствии эффекта от лечения
При отсутствии эффекта от наружной терапии назначают глюкокортикостероидные препараты системного действия.
Профилактика
- Больным необходимо избегать применения лекарственных препаратов и химических веществ,
вызывающих фототоксические реакции. - При невозможности отмены лекарственного средства следует свести до минимума пребывание больных на солнце,
защищать кожу от солнечных лучей одеждой и пользоваться солнцезащитными средствами широкого спектра действия с высоким фактором защиты. - Пациенты должны быть информированы о способности ультрафиолетового излучения УФА диапазона проникать через оконное стекло.
Имеются противопоказания.Проконсультируйтесь с врачом | 18+ |
| AgapovMD.ru © 2012 All rights reserved Официальный сайт врача дерматолога-венеролога Агапова С.А. Прием:344023 г.Ростов-на-Дону,пр-т Ленина,251 тел.+7(903) 406-40-89,+7(928) 121-89-41 email:agapovmd@gmail.com |
|